O que são as escaras?
As escaras, também chamadas de lesões por pressão, úlceras de pressão ou úlceras de decúbito, ocorrem quando algum tipo de força ou pressão contínua sobre uma área do corpo provoca feridas na pele ou nos tecidos mais profundos abaixo da pele.
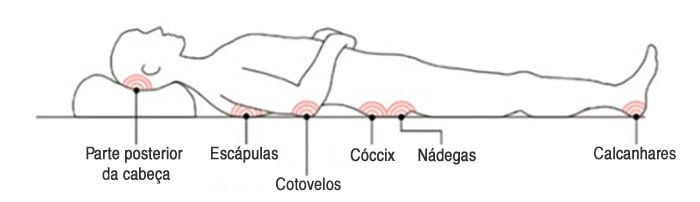
Habitualmente, as escaras surgem na pele que recobre as proeminências ósseas, como o cotovelo, a escápula, o calcanhar, o tornozelo, o quadril e o cóccix. No entanto, qualquer região da pele que esteja sob pressão ininterrupta pode desenvolver escaras.
As úlceras de pressão podem advir de qualquer situação em que exista uma intensa pressão por curto período de tempo ou de uma pressão leve durante um período prolongado.
Por isso mesmo, a escara é uma das mais frequentes lesões de pele existentes em doentes hospitalizados, cronicamente acamados, que ficam em cadeira de rodas durante muito tempo, em home care ou que vivem em instituições a longo prazo, como lares de idosos ou unidades de reabilitação.
Como surge
A origem da escara é multifatorial. Envolve não só a pressão constante numa determinada parte do corpo, mas também fatores individuais tais como idade, doenças pré-existentes e o estado nutricional do indivíduo, dentre outros.
Quando existe pressão excessiva sobre a pele, os vasos sanguíneos da pele ficam “esmagados” e o fluxo de sangue para aquela área fica comprometido, resultando em redução da oxigenação e da nutrição dos tecidos da região.
Além da redução do fluxo de sangue, o comprometimento da circulação sanguínea também provoca acúmulo de produtos tóxicos derivados do metabolismo normal, que são normalmente removidos através do sangue e posteriormente eliminados.
A umidade e a fricção são outros fatores que contribuem para o surgimento das feridas. O suor, as fezes e a urina podem provocar maceração da pele, que aliadas ao atrito (movimentos do lençol e roupas por baixo do paciente) aumentam o risco de formação de úlceras.
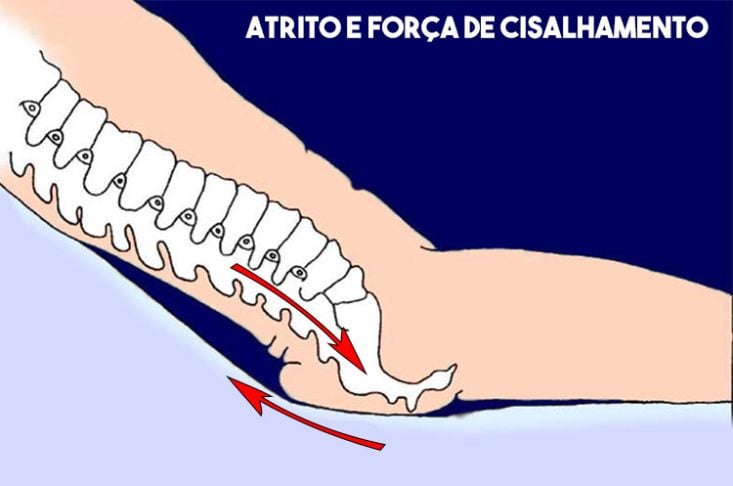
Outro mecanismo importante na formação das escaras tem a ver com o atrito e a força de cisalhamento (quando dois tecidos adjacentes movem-se em direções opostas).
Por exemplo, quando o paciente se move, como ao deslizar na cama, o atrito faz com a pele mova-se mais lentamente que o corpo, o que desloca e deforma os tecidos profundos, como exemplificado na ilustração abaixo.
Fatores de risco
Já foram descritos na literatura mais de cem fatores de risco distintos para a formação de úlceras de pressão, tais como diabetes, doença cerebrovascular, câncer, fraturas dos membros inferiores, incontinência urinária ou fecal e doença cardiovascular.
O problema é que muitas destas condições clínicas citadas acima estão habitualmente presentes em pessoas mais doentes, mais frágeis e debilitadas, que frequentemente têm também outros fatores de risco importantes para o desenvolvimento de escaras.
Os fatores de risco considerados mais significativos para o desenvolvimento de escaras são:
- Imobilidade transitória (cirurgia prolongada com anestesia geral, por exemplo) ou permanente.
- Desnutrição.
- Perda de sensibilidade na pele (comum em diabéticos ou pessoas com lesão neurológica).
- Redução da circulação sanguínea.
- Idade avançada.
Para melhor avaliar o risco de cada indivíduo, foram desenvolvidas escalas que servem como uma ferramenta de previsão do desenvolvimento de úlceras de pressão. As mais utilizadas são a escala de Norton e a escala de Braden.
Ambas escalas são complexas e com muitas informações, estando além do foco deste artigo. Quem tiver interesse, pode acessar a escala de Braden através deste link: Escala de Braden – Direção Geral de Saúde.
Sintomas e características clínicas
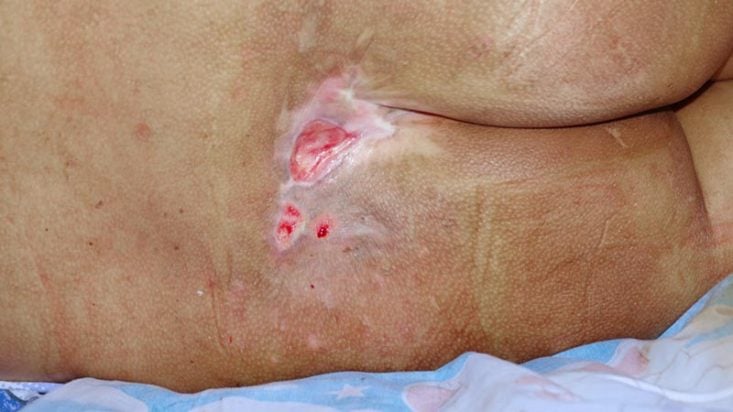
As características clínicas das úlceras de pressão dependem do grau de comprometimento da pele e dos tecidos adjacentes, bem como da presença de necrose ou infecção concomitantes.
Existem alguns sistemas de classificação para estadiamento das escaras, conforme o nível de lesão. A descrição inicial da lesão, incluindo a largura, o comprimento e a profundidade, é importante para poder ser feita uma comparação evolutiva.
O registro fotográfico é uma forma eficaz de analisar a evolução da ferida e também do tratamento.
Classificação das escaras – NPIAP (National Pressure Injury Advisory Panel)
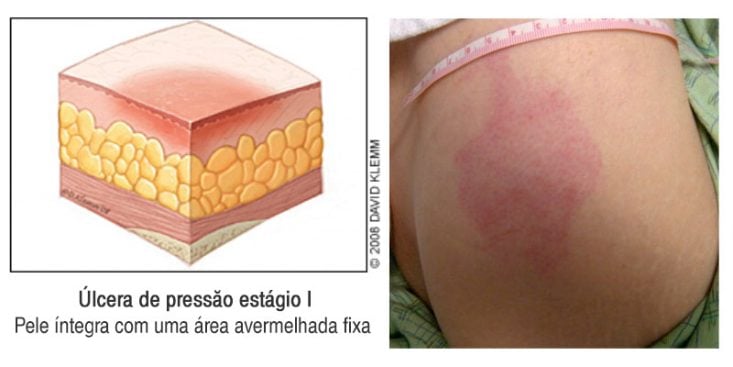
Estágio 1: a pele está íntegra, com uma área avermelhada fixa, ou seja, a região não fica mais clara quando comprimida com o dedo. Algumas alterações podem surgir antes do estágio 1, como uma área de eritema que desaparece à compressão, alterações da temperatura, da sensibilidade ou da rigidez da pele. Em peles mais escuras, pode não se verificar a vermelhidão típica das peles claras, mas sim uma lesão azulada ou arroxeada ou simplesmente uma descoloração fixa em relação à pele saudável.
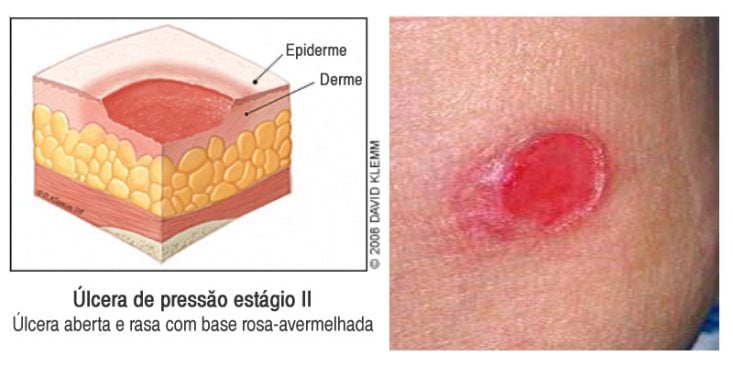
Estágio 2: já existe rotura da pele, com erosão, bolha ou úlcera, mas que não atinge o tecido subcutâneo. Quando existe úlcera, esta é rasa e com fundo rosado ou avermelhado, úmido, sem necrose ou crostas.
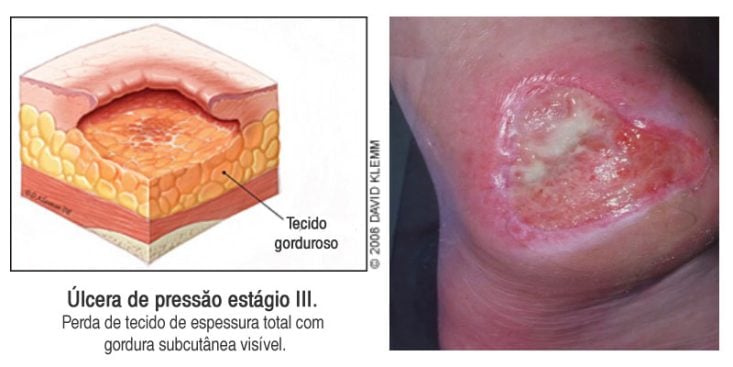
Estágio 3: presença de úlceras com perda total da espessura da pele, mas sem chegar ao músculo ou osso. O tecido adiposo (gordura) pode ser visível, e o fundo da úlcera tem tecido de granulação.
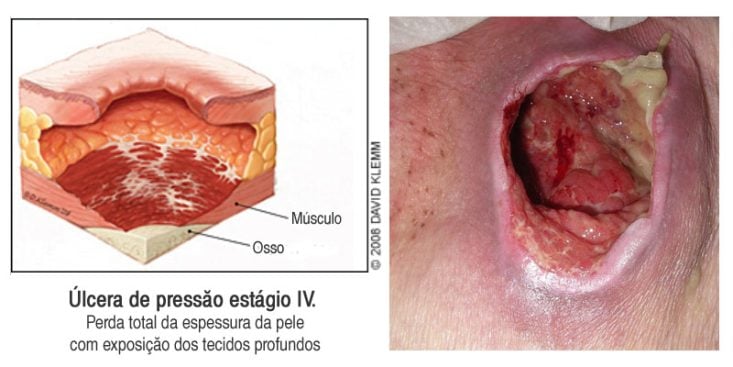
Estágio 4: existe perda total da espessura da pele, chegando até às estruturas de suporte como músculo, tendão, ligamento, cartilagem e osso. Pode haver necrose.
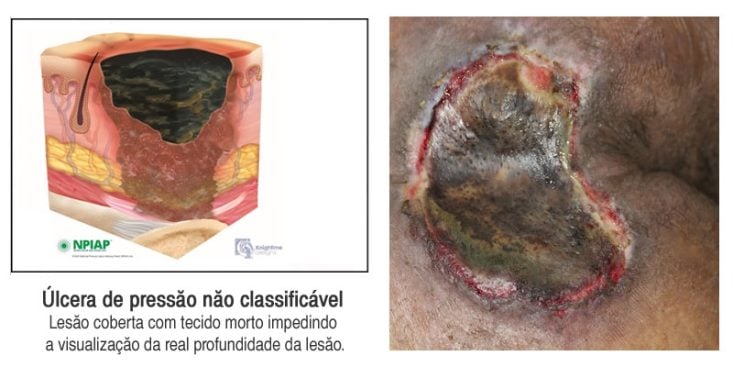
Não classificável: lesões em que há perda de toda a espessura da pele, mas que não é possível avaliar a total extensão sem que antes seja realizado desbridamento da lesão. A base da úlcera está frequentemente coberta com material necrótico (tecido morto) de coloração escurecida, impedindo a visualização da real profundidade da lesão.
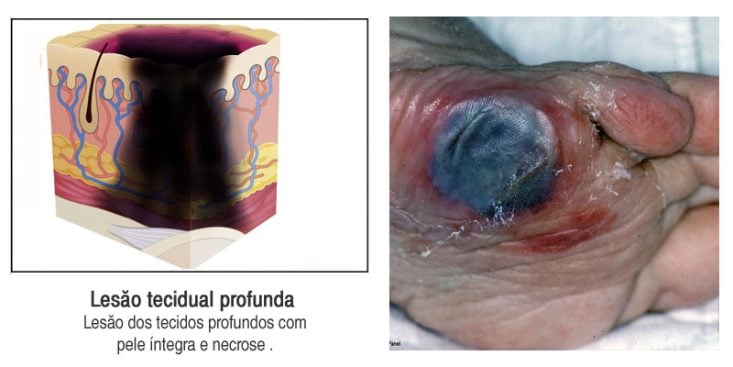
Lesão tecidual profunda: lesão dos tecidos profundos, que pode ocorrer com pele íntegra ou não. Pode surgir uma bolha com conteúdo sanguinolento ou em forma de úlcera com fundo enegrecido. Nas lesões em que a pele está íntegra, verifica-se descoloração avermelhada, castanho-avermelhada ou arroxeada e que não desaparece à compressão. Além da alteração da cor, podem ser verificadas mudanças na temperatura, sensibilidade e na rigidez da pele.
Tratamento
O tratamento das escaras envolve não só o controle da ferida mas também o cuidado geral do paciente. Como já foi dito, normalmente os pacientes que desenvolvem escaras são mais frágeis e debilitados, podem estar desnutridos, desidratados, ter lesões neurológicas, doença cardiovascular ou outras condições que precisam ser identificadas e medicadas adequadamente.
Cuidado geral
- Controlar a dor provocada pela ferida.
- Tratar possíveis infecções da escara com antibióticos apropriados.
- Melhorar o estado nutricional do paciente, de preferência com profissional experiente.
- Melhorar o estado de hidratação do paciente.
- Garantir o posicionamento adequado do paciente.
Controle da ferida
Os cuidados com a ferida normalmente são complexos, não existe um algoritmo único (“receita de bolo”) que deva ser sempre seguido e idealmente devem ser desempenhados por profissionais de saúde habilitados.
Além de limpeza e colocação de curativo, pode ser necessária intervenção cirúrgica, bem como uso de antibióticos e eventualmente, de terapias auxiliares para promover a cicatrização.
Existe uma série de tipos diferentes de curativos, com características específicas, mas a descrição de cada um deles está fora do escopo deste artigo. O curativo ideal teria as seguintes características:
- Absorve o excesso de umidade da ferida, mas sem deixá-la seca demais.
- Protege a ferida contra possíveis danos adicionais.
- Reduz o atrito com a pele e as forças de cisalhamento transmitidas aos tecidos.
- Previne a proliferação bacteriana.
- Promove o desbridamento de tecido necrótico.
- Se adapta bem à forma da ferida e é fácil de aplicar.
- Não causa maceração do tecido saudável ao redor da lesão.
- Não provoca desconforto ou dor durante o uso e durante a troca de curativo.
- Não causa inchaço por pressão excessiva.
- Não precisa ser trocado frequentemente.
- É barato, fácil de ser encontrado e com data de validade elevada.
- Não libera fibras ou componentes que podem causar reação alérgica ou inflamatória.
- É impermeável à umidade externa (banho, urina).
Quando o curativo adequado é feito, evita-se a contaminação bacteriana, acelera-se a cicatrização, mantém-se a estrutura da pele e melhora-se o aspecto da cicatriz final.
Infelizmente, o curativo perfeito, que preenche todos os critérios acima, não existe. O profissional de saúde especializado em cuidado de feridas analisa individualmente cada situação e escolhe, dentro das opções que existem, qual se adapta melhor em cada caso.
Podemos resumir o cuidado das úlceras de pressão da seguinte forma:
No estágio 1: cobrir a lesão com uma película transparente para proteção é suficiente. No entanto, a existência deste tipo de lesão deve ser visto como um alerta do risco elevado que o paciente apresenta para desenvolvimento de úlceras profundas.
Loções contendo ácidos graxos podem proteger contra atrito e pressão, bem como reduzir o crescimento hiperproliferativo da pele. O Dersani é uma loção oleosa à base de ácidos graxos essenciais e triglicerídeos de cadeia média que é geralmente utilizada para prevenção das escaras.
No estágio 2: é necessário fazer um curativo que garanta a umidade da ferida. Podem ser usados curativos semiabertos (película transparente) ou semi-oclusivos (hidrogel ou hidrocoloide). Habitualmente não há necessidade de desbridamento.
Muitos agentes tópicos e pomadas foram estudas, incluindo fenitoína, sucralfato e mel medicinal, com evidências limitadas de que aumentam a cicatrização de úlceras em estágio 2. O gel Becaplermina, um fator de crescimento derivado de plaquetas, usado habitualmente para o tratamento de úlceras de pé diabético parece ter uma boa relação custo-benefício para melhorar a cicatrização de lesões por pressão.
Nos estágios 3 e 4: pode haver tecido necrótico e infectado na escara, o que impede cicatrização adequada, caso não seja retirado. Neste caso, está indicado início de terapêutica antibiótica apropriada e desbridamento. O tipo de desbridamento depende do caso, podendo ser mecânico (irrigação da ferida), cirúrgico (com bisturi ou outros instrumentos) ou enzimático (através de produtos tópicos, como os cremes à base de papaína).
Existem diversas opções de terapias adjuvantes. No entanto, não há consenso na literatura em relação à indicação destes métodos. Parece haver algum benefício de terapias à base de ultrassom, eletroestimulação ou pressão negativa, bem como com o uso tópico de fatores de crescimento recombinantes.
Já a oxigenoterapia hiperbárica, a terapia eletromagnética e a fototerapia não têm, atualmente, comprovação científica que justifique seu uso.
Complicações
A complicação mais comum das escaras é a infecção bacteriana, que habitualmente envolve bactérias aeróbias e anaeróbias. Isso significa que o tratamento requer uso de antibióticos de largo espectro.
A infecção pode ficar restrita à base da úlcera, atingir o tecido circundante (provocando celulite), as estruturas mais profundas como os músculos, os ossos (causando osteomielite), as articulações (causando artrite) ou, através da circulação sanguínea, órgãos à distância como o coração (provocando endocardite) e o sistema nervoso (provocando meningite).
Quando a infecção é superficial, o tratamento pode ser realizado com medicação tópica. Se, entretanto, houver acometimento de estruturas profundas ou celulite, o uso de antibióticos sistêmicos está indicado.
Nos casos de osteomielite associada, é frequentemente necessário realizar desbridamento do osso e tecidos, bem como cirurgia com enxerto de pele para fechamento adequado da ferida. A confirmação de que não há osteomielite nos casos de escaras profundas que não melhoram com os cuidados habituais é essencial, visto que este pode ser o único sinal do atingimento ósseo.
Mais raramente, a úlcera de pressão pode causar amiloidose secundária.
Prevenção
A prevenção da formação de escaras passa pela avaliação individual de cada paciente, para estimar o risco de desenvolvimento das lesões e identificar situações que possam ser corrigidas a tempo.
É importante salientar que para a prevenção das úlceras de pressão ser bem sucedida, a responsabilidade precisa ser dividida por uma equipe multidisciplinar e nunca ser colocada sobre um único cuidador. É fácil entender o porquê quando sabemos que um único paciente acamado precisa ser reposicionado mais de 4 mil vezes durante um ano.
As duas principais vertentes da prevenção do surgimento de úlceras de pressão são a redistribuição de pressão e as medidas de apoio.
Redistribuição da pressão
O fator mais importante quando se fala de prevenção de escaras é a redistribuição de pressão. A redistribuição de pressão pode ser alcançada através de dispositivos e superfícies que reduzem a pressão ou através do posicionamento adequado do doente.
Os pacientes acamados devem ser reposicionados a cada duas horas, para aliviar a pressão dos tecidos, sempre com técnica adequada de modo a minimizar os efeitos do atrito e das forças de cisalhamento. O posicionamento dos pacientes deve seguir as seguintes recomendações:
- Usar espumas ou almofadas entre os joelhos e os tornozelos.
- Usar uma almofada na parte final das pernas para elevar os calcanhares, ou utilizar protetores de calcanhares.
- Não elevar a cabeceira da cama mais do que 30 graus para evitar deslizamento e fricção.
- Quando o paciente estiver deitado de lado, a inclinação da cama não deve ultrapassar os 30 graus.
Existem produtos específicos que reduzem a pressão sobre os tecidos, tais como capas de colchão, espumas ou almofadas de proteção, suportes em gel e superfícies de suporte.
Algumas superfícies de apoio são estáticas e outras são dinâmicas, como o colchão com ciclo alternado de ar, que usa um compressor de ar para insuflar e desinsuflar seu interior. Os suportes dinâmicos precisam de eletricidade para funcionar. A indicação do produto deve ser individualizada à situação clínica do paciente.
Medidas de apoio
Uma série de atitudes podem ser benéficas, além das descritas acima. Quanto maior for o grau de imobilidade da pessoa, mais elevado será o risco de aparecimento de escaras. A utilização criteriosa de medicamentos sedativos, o início precoce de fisioterapia e reabilitação motora e o uso de terapêutica específica para reduzir a rigidez do paciente contribuem para este fim.
Outra medida preventiva importante é manter a pressão arterial, função cardíaca e vascularização dos tecidos apropriada, para não ocorrer redução do suprimento sanguíneo dos tecidos sob pressão e aumento da chance de aparecimento de feridas.
A pele deve ser mantida hidratada, sem descamação, sem umidade e limpa, de preferência com um agente de limpeza específico para evitar irritações e evitando uso de água quente. O cuidado com a pele inclui também a vigilância para detecção precoce de qualquer mudança na cor, integridade, temperatura e turgor da mesma.
Curativos preventivos específicos aplicados nas áreas de proeminências ósseas também reduzem a incidência de lesões.
As medidas de prevenção de escaras devem ser postas em prática sempre que se verificar:
- Doentes permanentemente acamados.
- Doentes em que se prevê que fiquem imobilizados durante horas (procedimentos médicos prolongados, anestesia geral, sedação).
- Doentes com perda de sensibilidade que promovam redução dos movimentos espontâneos.
- Doentes que apresentem limitação de movimentos e não sejam capazes de se reposicionar.
- Doentes com dispositivos médicos ou contenção que promova restrição do movimento.
- Doentes com cicatrizes de escaras anteriores.
Referências
- Pressure Ulcers: Prevention, Evaluation, and Management – American Academy of Family Physicians.
- Clinical staging and management of pressure-induced skin and soft tissue injury – UpToDate.
- Basic principles of wound management – UpToDate.
- Prevention of pressure-induced skin and soft tissue injury – UpToDate.
- Prevention and Treatment of Pressure Ulcers/Injuries: Quick Reference Guide 2019 – European Pressure Ulcer Advisory Panel, National Pressure Injury Advisory Panel and Pan Pacific Pressure Injury Alliance.
- Consensus document: Role of dressings in pressure ulcer prevention – Wounds International.
Autor(es)



Deixe um comentário