Introdução
A penicilina é o mais antigo dos antibióticos, tendo sido descoberta em 1928 pelo médico Alexander Fleming.
Quase 100 anos depois do seu desenvolvimento, a penicilina e seus derivados continuam sendo amplamente utilizados na prática médica como uma das principais armas contra infecções bacterianas.
A alergia às penicilinas é uma situação tão comum que 1 em cada 10 pacientes refere ser alérgico a esta classe de antibióticos.
O que são as penicilinas?
A penicilina foi o primeiro antibiótico a ser usado em larga escala no mundo. Hoje em dia, quando falamos em penicilina, já não nos referimos mais àquele antibiótico descoberto no início do século XX, mas sim ao grande grupo de antibióticos desenvolvidos a partir daquela primeira droga.
Portanto, quando falamos que um paciente é alérgico à penicilina, queremos dizer que o paciente é, na verdade, alérgico a todos os antibióticos da família da penicilina, que são:
- Amoxicilina.
- Ampicilina.
- Azlocilina.
- Carbenicilina.
- Cloxacilina.
- Dicloxacilina.
- Mezlocilina.
- Nafcilina.
- Oxacilina.
- Penicilina G.
- Penicilina V.
- Penicilina Benzatina (Benzetacil).
- Piperacilina.
- Ticarcilina.
Apesar de serem da mesma família, as diferentes penicilinas possuem atividades contra bactérias e infecções distintas. Por exemplo, a amoxicilina é frequentemente usada para infecções respiratórias simples, enquanto a piperacilina costuma ser indicada para diversos tipos de infecção hospitalar.
As penicilinas mais próximas do antibiótico originalmente descoberto por Alexander Fleming são: penicilina G, penicilina V e penicilina benzatina (Benzetacil).
Devido ao grande grau de resistência bacteriana, estes antibióticos são muito pouco usados atualmente, ficando restritos ao tratamento da sífilis e de algumas infecções de garganta.
Reações adversas às penicilinas
Dizemos que o paciente tem alergia à penicilina somente quando o mesmo desenvolve uma reação alérgica, ou seja, uma reação do sistema imunológico após receber algum antibiótico da família da penicilina.
Este conceito parece óbvio, mas não é. A penicilina, como qualquer outra droga, pode causar efeitos colaterais que nada têm a ver com reações imunológicas, não sendo, portanto, reações alérgicas.
As reações adversas não alérgicas, tais como queimação no estômago, mal-estar, náuseas, diarreia, tontura e dor de barriga, são muito mais frequentes que as reações alérgicas propriamente ditas. O problema é que muitos pacientes interpretam estas reações como um sinal de alergia e passam a se rotular como “alérgicos à penicilina”.
Muitas dessas pessoas chegam aos seus médicos e já avisam logo que são alérgicas. Nem sempre o profissional de saúde perde o tempo necessário avaliando se a reação que o paciente teve à penicilina realmente se encaixa em um quadro de alergia. Deste modo, a informação errada, criada por uma pessoa leiga, acaba sendo equivocadamente ratificada pelo médico, tornando-se uma verdade descrita nos prontuários e atestados médicos.
O fato é que, estatisticamente, um em cada 10 pacientes se considera alérgico às penicilinas. Todavia, quando estudamos adequadamente seus sistemas imunológicos, descobrimos que até 90% destas pessoas não são realmente alérgicas às penicilinas, não havendo nenhuma contraindicação ao uso desta classe de antibióticos.
Além do diagnóstico equivocado de alergia, há outro dado importante que contribui para esta falsa estatística: a alergia à penicilina pode desaparecer com o tempo.
Cerca de 80% dos pacientes que tiveram um quadro de alergia a um antibiótico da família da penicilina podem deixar de ser alérgicos se ficarem 10 ou mais anos sem ter contato com este antibiótico.
Portanto, se você teve um quadro de alergia a uma penicilina na infância e nunca mais foi exposto a essa classe de antibióticos, é bem possível que não seja mais alérgico, podendo voltar a usar a penicilina sem nenhum perigo.
Sintomas
As alergias, também chamadas de reação de hipersensibilidade, são reações de origem imunológica, que ocorrem por uma resposta inapropriada e exagerada do sistema imune a algumas estruturas presentes nos medicamentos.
Entre os sinais e sintomas típicos da alergia à penicilina podemos citar:
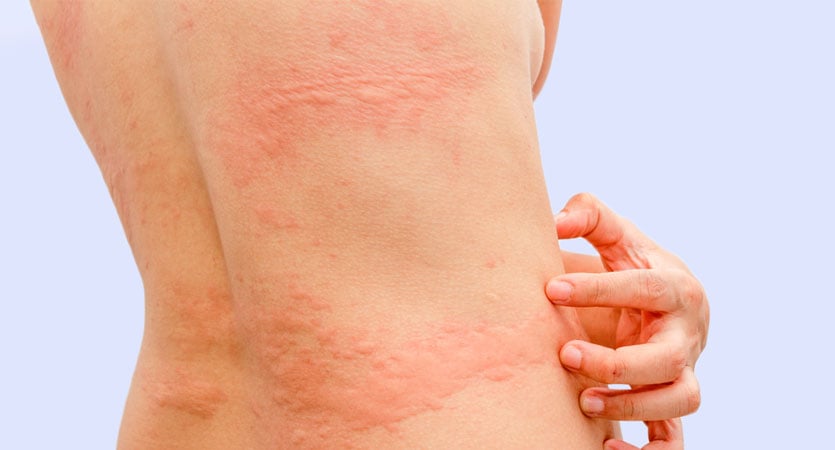
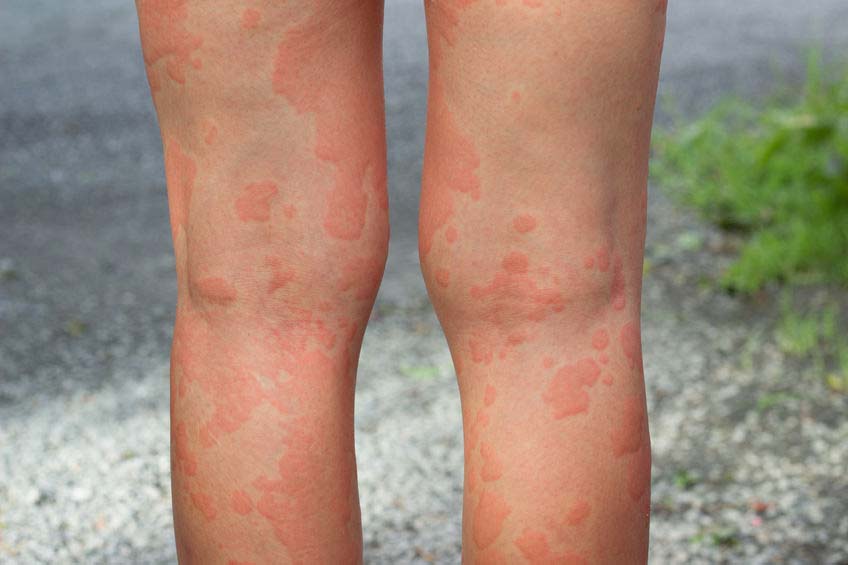
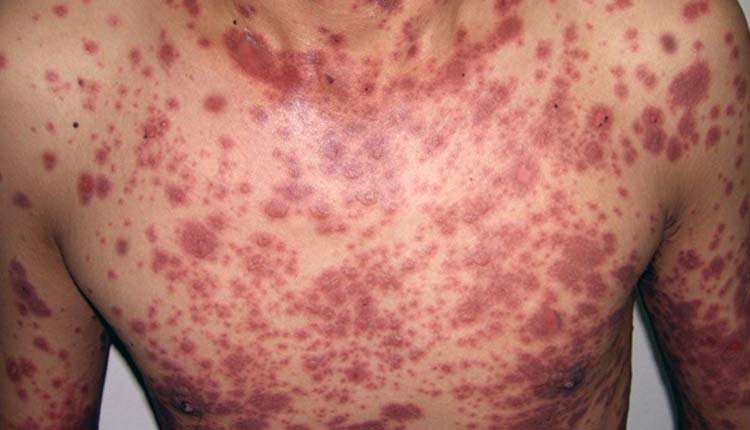
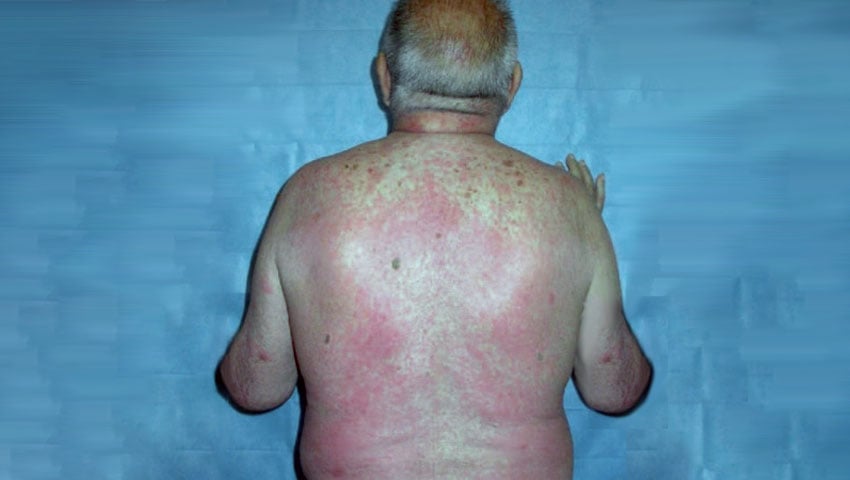
- Urticária: caracterizada por placas avermelhadas com relevo na pele, que coçam muito (leia: Urticária – Sintomas e tratamento).
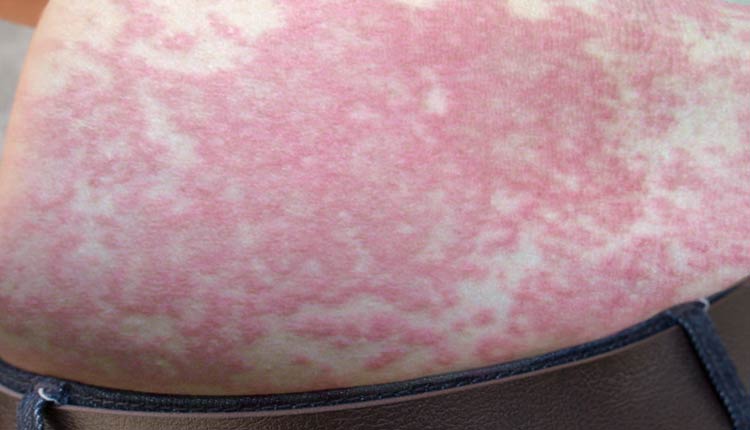
- Rash cutâneo: caracterizado por manchas vermelhas pelo corpo, sem relevo e sem comichão.
- Prurido: caracterizado por uma coceira intensa, sem necessariamente haver lesões visíveis na pele.
- Angioedema: inchaço de mucosas, como lábios, olhos, boca e língua (leia: Angioedema – Causas, sintomas e tratamento).
Em casos graves é possível haver choque anafilático, evento que é caracterizado por queda na pressão arterial, dificuldade de respirar causada por intenso espasmo das vias aéreas (broncoespasmo) e edema da laringe. Esse quadro é uma emergência médica e pode levar o paciente ao óbito se não for tratado rapidamente.
Tipos de alergia
Quando um paciente desenvolve um quadro sugestivo de alergia à penicilina é importante tentar determinar o intervalo de tempo entre o uso do medicamento e o aparecimento dos sintomas de alergia.
Chamamos de reações de hipersensibilidade imediata aquelas reações alérgicas que surgem na primeira hora após o contato com a penicilina.
As reações de hipersensibilidade tardia são aquelas ocorrem várias horas ou até dias depois da exposição ao fármaco. Geralmente, o paciente já vinha fazendo uso do antibiótico por vários dias antes de ter qualquer reação.
Essa distinção é importante, pois as reações imediatas são causadas por um anticorpo chamado IgE, sendo as mais perigosas, devido ao risco de causarem reações anafiláticas.
Pacientes com história de reações de hipersensibilidade imediata não devem ser reexpostos a tratamentos com penicilinas.
As reações tardias são geralmente benignas e não costumam causar reações alérgicas mais graves.
Diagnóstico
Na maioria dos casos, os médicos aceitam como verdadeira a informação de alergia trazida pelo paciente. Devido ao medo de processos legais, a maioria dos médicos opta por não prescrever antibióticos da família da penicilina se o paciente se rotular como alérgico, mesmo que os sintomas descritos não sejam propriamente de alergia.
Em alguns casos, porém, a confirmação da alergia torna-se útil. Exemplos:
- Nos casos de sífilis, a penicilina ainda é o antibiótico mais efetivo e seu uso deve ser indicado sempre que possível.
- Pacientes com infecção de garganta ou sinusite de repetição acabam precisando de antibióticos desnecessariamente mais fortes se não puderem tomar penicilinas.
- Um paciente com história de alergia ocorrida há muitos anos já pode não ser mais alérgicos, não sendo necessário evitar as penicilinas em infecções mais simples.
O teste mais usado para diagnóstico da alergia à penicilina é o teste cutâneo. Este teste consiste na aplicação de uma quantidade mínima de penicilina no tecido subcutâneo. Se o paciente for alérgico, uma pequena reação alérgica irá aparecer no local da aplicação após cerca de 15 a 20 minutos.
Os tetes cutâneos devem ser administrados somente por médicos imunoalergistas, de preferência em ambiente hospitalar. Esse teste é contraindicado em pacientes que já tiveram reação alérgica grave à penicilina, como necrólise epidérmica tóxica ou síndrome de Stevens-Johnson.
Se o teste for negativo, ou seja, se não houver reação alguma à injeção, o paciente não apresenta alergia à penicilina, podendo voltar a fazer uso deste antibiótico com segurança.
Apenas 1% dos pacientes com teste negativo apresentam sinais de alergia grave ao voltarem a tomar penicilina. Em geral, para se ter certeza, pedimos que o paciente tome um comprimido de penicilina e espere no hospital por cerca de duas horas para descartamos qualquer reação alérgica mais séria.
Reação cruzada às penicilinas
Quando o paciente descobre ser alérgico a uma penicilina, ele deve ser encarado como alérgico a todas as outras também. O paciente não é somente alérgico a amoxacilina ou a benzetacil, ele é alérgico às penicilinas em geral.
As cefalosporinas são uma classe de antibióticos que apresentam algumas semelhanças estruturais com as penicilinas. As penicilinas e as cefalosporinas são didaticamente agrupadas em uma grande grupo de antibióticos chamado de antibióticos betalactâmicos.
Inicialmente, todo paciente alérgico às penicilinas deve também ser encarado como alérgico às cefalosporinas. Na verdade, apenas cerca de 10% apresentam alergia para essas duas classes, mas sem a realização dos testes cutâneos é impossível saber quem é alérgico somente às penicilinas e quem tem alergia às duas classes de antibióticos.
Para saber mais sobre outras classes de antibióticos, leia: Antibióticos | Tipos, resistência e indicações
Tratamento
Os pacientes com alergia às penicilinas não devem mais ser tratados com essa classe de antibiótico. Apesar desta restrição significar a impossibilidade de usar antibióticos muito comuns, como amoxicilina, oxacilina e piperacilina, na maioria das infecções é possível arranjar em esquema antibiótico alternativo eficaz.
Porém, se o médico achar que o tratamento com um derivado da penicilina é essencial para a cura de uma determinada infecção, o mesmo pode lançar mão de um procedimento chamado dessensibilização à penicilina.
Esse procedimento consiste na administração, em ambiente hospitalar, de penicilina em doses crescentes a cada 15 minutos de forma a “acostumar” o organismo à droga, impedindo temporariamente que haja alguma reação alérgica. A primeira administração é feita habitualmente com 0,01% da dose normal. Após sucessivos intervalos de 15 minutos, administra-se o dobro da dose anterior até que se chegue a dose plena desejada para tratar uma infecção.
Por exemplo, se dose normal for de 500 mg em cada comprimido, a dessensibilização é iniciada com uma dose de 0,05 mg. Após 15 minutos administra-se 0,10 mg; após mais 15 minutos, 0,20 mg, e assim por diante, até chegar a 500 mg. O processo todo demora algo em torno de 4 horas. O paciente, então, pode tomar os comprimidos em dose habitual durante o tempo determinado pelo médico (por exemplo: 500 mg a cada 8 horas por 10 dias)
É importante destacar que esse procedimento tem efeito temporário. Se o paciente ficar 24 a 48 horas sem tomar o antibiótico, a dessensibilização perde efeito e o paciente volta a não poder tomar antibióticos à base de penicilina.
Referências
- Allergy evaluation for immediate penicillin allergy: Skin test-based diagnostic strategies and cross-reactivity with other beta-lactam antibiotics – UpToDate.
- Penicillin allergy: Immediate reactions – UpToDate.
- Do you really have a penicillin allergy? – Harvard Medical School.
- The facts about penicillin allergy: a review – Journal of advanced pharmaceutical technology & research.
- Penicillin allergy – what do you need to know? – American Academy of Allergy, Asthma & Immunology.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.






Deixe um comentário