Introdução
O principal objetivo do exame Papanicolau é detectar precocemente alterações pré-malignas na mucosa do colo do útero, geralmente provocadas pelo vírus HPV, de forma que o ginecologista possa intervir a tempo, impedindo o surgimento de uma câncer invasivo. Quando detectado em fases iniciais, o câncer de colo do útero é plenamente curável.
O Papanicolau é um exame de rastreio, ou seja, ele não faz o diagnóstico do câncer de colo uterino. Quem faz o diagnóstico do câncer é a biópsia do colo do útero. O papel do exame Papanicolau é dizer quais são as mulheres que possuem um risco maior de terem lesões pré-malignas e, portanto, precisam ser submetidas à biópsia e tratamento.
Neste artigo faremos uma revisão completa sobre o teste de Papanicolau, explicando como, em quem e quando ele deve ser feito. Vamos explicar também, em linguagem simples, diversos termos que costumam constar nos resultados do exame de Papanicolau, tais como: ASCUS (ASC-US), ASC-H, LSIL, HSIL, NIC 1, NIC 2 e NIC 3.
Falamos especificamente sobre a relação do vírus HPV com o câncer de colo uterino em dois artigos à parte: Vacina contra HPV (HPV-16 e HPV-18) e Vírus HPV – Câncer do colo do útero.
Anatomia do colo do útero
Não há como compreender o exame de Papanicolau sem saber pelo menos o básico da anatomia do colo do útero.
Leias as explicações abaixo com atenção, pois essas informações serão essenciais na hora que formos falar dos resultados do Papanicolau. Se você souber o que significam termos como JEC, epitélio escamoso, mataplasia e zona de transformação, ficará muito fácil entender os seus resultados. Utilize as ilustrações abaixo para facilitar a compreensão do texto.
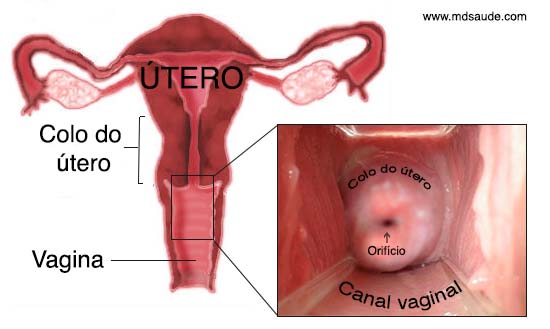
Imagine uma pera de cabeça para baixo. Essa é, mais ou menos, aparência do útero. O colo do útero, também chamado de cérvix uterino, é a porção mais inferior e estreita do útero.
O colo do útero é um pequeno canal de 2 a 3 cm de diâmetro, com formato cilíndrico, que faz a ligação entre a vagina e o corpo do útero. Na extremidade do colo do útero existe um orifício, chamado óstio uterino, que é por onde sai a menstruação e entram os espermatozoides.
A região do colo do útero é muito mais susceptível ao aparecimento de tumores malignos que o restante do útero, pois é ela quem fica em contato direto com o canal vaginal, estando, portanto, mais exposta ao pH ácido da vagina, a infecções, traumas, etc.
Na verdade, não é todo o colo do útero que é susceptível ao surgimento de câncer, mas sim a região ao redor do óstio uterino, como explicaremos a seguir. Esta parte é importante, leia com atenção. Os termos em negrito serão importantes mais à frente.
O tecido que reveste o colo uterino não é todo homogêneo:
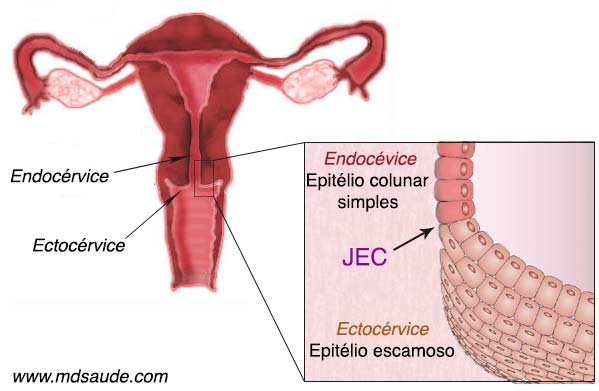
- O canal interno do colo uterino, chamado endocérvice, é revestido por um epitélio colunar simples, uma única camada de células, que contém algumas glândulas responsáveis pela secreção de muco cervical. Esse tecido costuma ser chamado de epitélio colunar ou epitélio glandular.
- A parte externa do colo uterino, que fica em contato com o canal vaginal, é chamado de ectocérvice, sendo revestido por um epitélio escamoso, semelhante ao da vagina.
O epitélio colunar da porção interior do colo do útero (endocérvice) é muito mais frágil que o tecido escamoso da ectocérvice, que precisa ser mais resistente, pois fica em contato direto com o canal vaginal.
Até a puberdade, a fronteira entre o epitélio colunar e o epitélio escamoso fica bem na entrada do óstio, exatamente onde termina a endocérvice e inicia-se a ectocérvice. O ponto que divide ambos os tecidos é chamado de JEC (junção escamo-colunar). Após a puberdade, a anatomia do colo uterino muda. Parte do endocérvice se exterioriza, empurrando a JEC para fora do óstio uterino.
Essas alterações anatômicas fazem com que uma parte do frágil tecido colunar, que antes ficava protegido dentro do endocérvice, fique agora exposto ao meio hostil da cavidade vaginal.
Como forma de defesa, o tecido colunar sofre uma alteração chamada metaplasia escamosa, que consiste na transformação do epitélio colunar em epitélio escamoso. Toda a região exteriorizada que sofre metaplasia é chamada de zona de transformação.
A metaplasia em si não é considerada uma lesão maligna ou pré-maligna, ela é apenas um processo fisiológico de defesa da mucosa. Portanto, é perfeitamente normal aparecer no laudo do Papanicolau a presença de metaplasia escamosa.
A zona de transformação, ou seja, o local que sofreu metaplasia escamosa, tem grande importância na realização do Papanicolau, pois é este o sítio onde o vírus HPV costuma se fixar, tornando-se, portanto, uma área extremamente susceptível ao aparecimento de tumores malignos. Logo, como o teste de Papanicolau é um exame de rastreio do câncer do colo uterino, é essencial que durante o procedimento o médico consiga obter material vindo da JEC e da zona de transformação (ZT).
Como é feito o exame Papanicolau
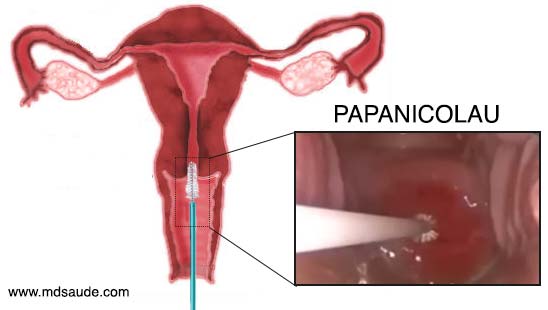
O objetivo do exame de Papanicolau é colher algumas amostras de células da região do óstio cervical e ao redor do colo uterino, de forma a obter células da ectocérvice, endocérvice, zona de transformação e JEC. Essas células colhidas são enviadas para um laboratório para que possam ser estudadas em um microscópio por um patologista.
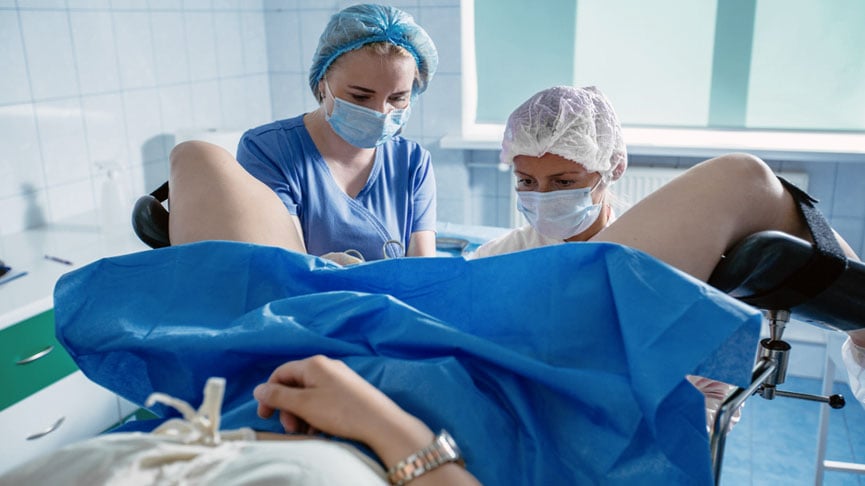
O exame Papanicolau é bastante simples, rápido e praticamente indolor (algumas mulheres ficam tensas com o exame ginecológico e sentem algum grau de desconforto).
Para se obter amostras do colo uterino, o ginecologista precisa antes fazer um exame ginecológico com um espéculo, chamado popularmente de bico de pato. O uso do bico de pato permite que o canal vaginal e o colo do útero sejam visualizados.
Após uma rápida inspeção, o ginecologista irá introduzir uma pequena escova no óstio cervical, conseguindo, assim, obter algumas células desta região. Uma espátula e um cotonete também podem ser usados para obter material ao redor do colo uterino.
Se durante a inspeção o médico observar alguma área do colo do útero com alterações suspeitas, ele pode fazer uma biópsia da lesão e enviar o material junto com o material coletado do óstio cervical.
O exame de Papanicolau deve ser realizado, de preferência, fora do período menstrual. Também sugerimos que as mulheres evitem relações sexuais, ducha vaginal, aplicação de gel ou óvulo vaginal, ou uso de absorvente interno nas 48 horas que precedem o exame.
Para que serve?
O material colhido no exame de Papanicolau pode ser utilizado para pesquisar não só a existência de alterações celulares malignas ou pré-malignas, mas também para pesquisar a presença do vírus HPV e várias outras infecções ginecológicas, tais como:
Mais uma vez, é impostante lembrar que o Papanicolau é um exame de rastreio, ele não faz diagnóstico de câncer. O Papanicolau apenas orienta os médicos sobre quais são as pacientes que precisam ser investigadas com mais cuidado, geralmente através de uma colposcopia* e biópsia do colo uterino.
* A colposcopia é um procedimento diagnóstico no qual um microscópio especial, com várias lentes de aumento, é usado para fornecer uma visão ampliada e bem iluminada do colo do útero e da vagina. A colposcopia nos permite ver o colo do útero com imagens muito mais nítidas que o simples exame ginecológico, facilitando a identificação de feridas ou anormalidades na mucosa. Durante a colposcopia, o ginecologista realiza biópsias do tecido do colo uterino para pesquisar a existência de lesões malignas. Como na biópsia conseguimos obter uma quantidade muito maior de células que no exame de Papanicolau, os resultados são muito mais precisos e confiáveis (leia: Colposcopia e biópsia do colo uterino).
Quando fazer
O exame Papanicolau deve ser realizado em todas as mulheres com vida sexual ativa. O tempo de intervalo entre cada exame varia conforme as sociedades de Ginecologia de cada país. No Brasil, o habitual é indicar um intervalo de 1 ano entre os exames nos 3 primeiros exames. Se estiver tudo bem, os testes seguintes podem ser feitos com intervalos de 3 anos. Se, entretanto, a paciente tiver um tipo agressivo de vírus HPV, o teste de Papanicolau pode ser feito com intervalos curtos de até 6 meses.
Em alguns países, o primeiro exame de Papanicolau só é recomendado após os 21 anos de idade, mesmo para mulheres que já iniciaram a vida sexual na adolescência. Como o HPV demora vários anos para provocar alterações celulares que possam levar ao desenvolvimento do câncer de colo uterino, alguns médicos argumentam que não há necessidade de já começar a testar todas as mulheres nos seus primeiros anos de vida sexual.
Resultados
Após o envio do material coletado no exame de papanicolau, o laboratório fornece o resultado do estudo em cerca de 3 a 5 dias. Vamos explicar resumidamente o que significam os resultados mais comuns.
Nota: o laboratório pode fornecer os resultados do Papanicolau sob o nome de colpocitologia oncótica, exame preventivo ou citologia cérvico-vaginal.
A forma como cada laboratório fornece o laudo do teste de Papanicolau pode ser bastante diferente. É importante também frisar que a nomenclatura mudou recentemente, por isso, se você for comparar um exame atual como outro mais antigo, eles podem ter resultados semelhantes, mas descrições bem diferentes.
Antigamente os laudos vinham descrevendo as classes do Papanicolau:
- Papanicolau classe I: ausência de células anormais.
- Papanicolau classe II: alterações celulares benignas, geralmente causadas por processo inflamatórios.
- Papanicolau classe III: Presença de células anormais (incluindo NIC 1, NIC 2 e NIC 3).
- Papanicolau classe IV: Citologia sugestiva de malignidade.
- Papanicolau classe V: Citologia indicativa de câncer do colo uterino.
Essa forma de laudo, dividida em classes, ainda pode ser encontrada, mas tem sido abandonada em favor de um laudo mais descritivo sobre as alterações celulares, como explicaremos a seguir.
Papanicolau normal
Em geral, o laudo do Papanicolau primeiro descreve a qualidade da amostra enviada e depois fornece os diagnósticos. Um bom laudo precisa:
- Dizer que a amostra enviada foi satisfatória para avaliação pelo patologista. Se o resultado vier apontando uma amostra insatisfatória, a coleta de material deve ser refeita pelo ginecologista.
- Indicar que tipos de tecido deram origem às células captadas, como, por exemplo, células da JEC, células da zona de transformação (ZT), ectocérvice ou endocérvice. Se não houver na amostra, pelo menos, células da JEC ou da ZT, a qualidade do exame fica muito comprometida, já que são essas as regiões mais atacadas pelo vírus HPV.
- Indicar o tipo de células presentes: células escamosas (ectocérvice), metaplasia escamosa, células colunares (endocérvice), células do epitélio glandular (endocérvice), etc.
- Descrever a flora microbiológica: a flora bacteriana natural da vagina é composta com lactobacilos, portanto, é perfeitamente normal que o Papanicolau identifique essas bactérias. Se houver alguma infecção ginecológica em curso, o laudo pode indicar a presença de leucócitos (células de defesa) e o nome do germe invasor, como, por exemplo, Gardnerella ou Candida albicans.
Após as descrições acima, se o laudo não indicar a presença de células malignas ou pré-malignas, ele virá com uma descrição do tipo: ausência de atipia, ausência de células neoplásicas, negativo para lesão intraepitelial ou negativo para malignidade.
Papanicolau anormal – ASCUS e ASCH
Vamos descrever as alterações mais comuns encontradas em exames de Papanicolau alterados.
ASC-US ou ASCUS
O acrônimo ASCUS significa Células Escamosas Atípicas de Significado Indeterminado (Atypical Squamous Cells of Undetermined Significance).
De todos os resultados anormais encontrados no Papanicolau, o ASCUS é o mais comum. Ele ocorre em cerca de 2 a 3% dos exames. O ASCUS indica uma atipia, ou seja, uma alteração nas características normais das células escamosas, sem, porém, apresentar qualquer sinal claro de que possa haver alterações pré-malignas. O ASCUS pode ser provocado, por exemplo, por inflamações, infecções ou atrofia vaginal durante a menopausa (leia também: 25 sintomas da menopausa).
Na grande maioria dos casos, o ASCUS é um achado benigno que desaparece sozinho com o tempo. É preciso salientar, porém, que a presença de ASCUS não elimina totalmente o risco dessas células virem a ser uma lesão pré-maligna; ele significa apenas que o risco é muito baixo. Estudos mostram que cerca de 7% das mulheres com HPV e ASCUS desenvolvem câncer de colo uterino no prazo de 5 anos. Entre as mulheres que não têm o HPV, a taxa é de apenas 0,5%.
Portanto, os médicos podem tomar duas condutas frente a um resultado do Papanicolau com ASCUS: ou repete-se o exame após 6 a 12 meses (a maioria dos casos de ASCUS desaparece nesse intervalo) ou faz-se a pesquisa do vírus HPV. Se o HPV for negativo, não é preciso fazer nada, apenas manter a rotina habitual de fazer o exame Papanicolau a cada 3 anos. Se a paciente tiver o vírus HPV, principalmente os subtipos 16 e 18, que são os mais perigosos, o médico costuma pedir uma colposcopia e biópsia para investigar melhor o colo do útero.
ASC-H ou ASCH
Quando o patologista descreve no laudo a presença de ASCH, significa que ele viu células escamosas atípicas, com características mistas, não sendo possível descartar a presença de atipias malignas. É um resultado indeterminado, mas com elevado risco de existirem lesões epiteliais de alto grau (NIC 2 ou NIC 3) – explicarei esses termos a seguir. A presença de ASCH indica a realização da colposcopia e da biópsia do colo do útero.
Lesões pré-malignas – LSIL e HSIL / NIC 1, NIC 2 e NIC 3
As lesões pré-malignas do colo do útero identificadas pelo Papanicolau são atualmente descritas como LSIL (Lesão Intraepitelial escamosa de baixo grau) ou HSIL (Lesão Intraepitelial escamosa de alto grau).
Lesão Intraepitelial escamosa de baixo grau (LSIL)
A LSIL indica uma displasia branda, uma lesão pré-maligna com baixo risco de ser câncer. A LSIL pode ser causada por qualquer tipo de HPV, seja ele agressivo ou não, e tende a desaparecer após 1 ou 2 anos, conforme o organismo da mulher consegue eliminar o HPV do seu corpo.
Se o teste de HPV da paciente for negativo, não é preciso fazer nada, basta repetir o Papanicolau dentro de 6 meses a 1 ano. Nestes casos, o risco de transformação para câncer é praticamente nulo. Se o teste de HPV for positivo, a paciente com LSIL deve ser avaliada com colposcopia e biópsia, pois apesar de baixo, existe um risco da lesão ser, na verdade, um pouco mais agressiva do que aquela identificada no Papanicolau (pode ser um NIC 2 ou NIC 3).
O paciente com LSIL no Papanicolau costuma ter NIC 1 (lesão pré-maligna de baixo risco) na biópsia. Porém, cerca de 16% das pacientes têm NIC 2 (lesão pré-maligna moderada) e 5% têm NIC 3 (lesão pré-maligna avançada). O risco de um resultado LSIL indicar um câncer é de apenas 0,1%.
Obs: antigamente o LSIL era chamado de NIC 1 (Neoplasia Intraepitelial Cervical grau 1). O termo NIC deixou de ser indicado nos laudos de Papanicolau em 2001, pois, como vimos, nem todo LSIL corresponde realmente a uma lesão NIC 1 na biópsia. Portanto, NIC 1, NIC 2 e NIC 3 atualmente só devem ser usados para descrever resultados da biópsia feita por colposcopia. No Papanicolau, o correto é usar os acrômios LSIL ou HSIL.
Lesão Intraepitelial escamosa de alto grau (HSIL)
O HSIL indica que as células anormais têm grande alteração no seu tamanho e formato. É um achado que indica grande risco de existirem lesões pré-malignas moderadas/avançadas (NIC 2 ou 3) ou mesmo câncer já estabelecido. O risco de um resultado HSIL ser NIC 3 na biópsia é de 50%. O risco de um resultado HSIL ser um câncer é de 7%.
Portanto, toda a paciente com resultado HSIL no Papanicolau precisa ser investigada com colposcopia e biópsia.
Referências
- 2019 ASCCP Risk-Based Management Consensus Guidelines for Abnormal Cervical Cancer Screening Tests and Cancer Precursors – American Society for Colposcopy and Cervical Pathology.
- Guidelines for screening and treatment of precancerous lesions for cervical cancer prevention – WHO guidelines.
- Cervical intraepithelial neoplasia: Terminology, incidence, pathogenesis, and prevention – UpToDate.
- Cervical intraepithelial neoplasia: Management – UpToDate.
- Cervical intraepithelial neoplasia: Diagnostic excisional procedures – UpToDate.
- Cervical Cancer Screening (PDQ®)–Health Professional Version – NIH – National Cancer Institute.
- European guidelines for quality assurance in cervical cancer screening – Publications Office of the EU
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.










Deixe um comentário