O que é o câncer de mama?
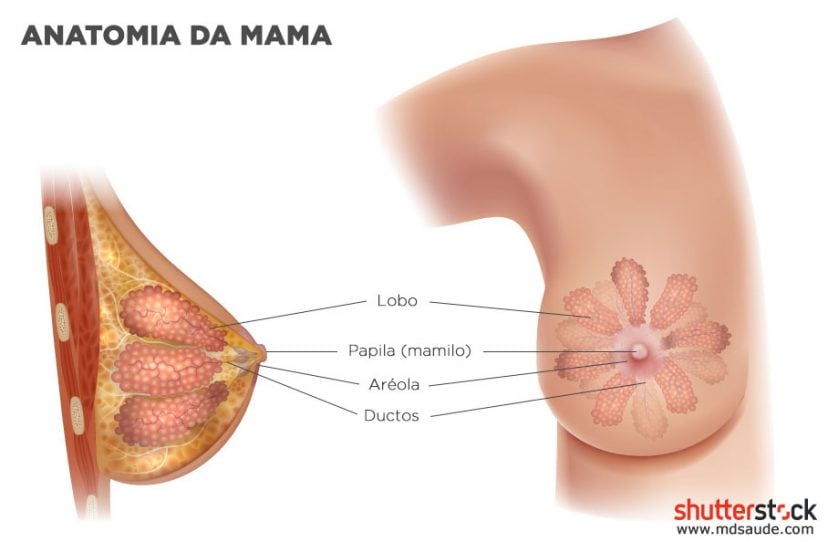
O câncer de mama acontece quando as células da mama começam a se multiplicar de forma descontrolada, habitualmente a partir dos lóbulos (glândulas que produzem leite) ou dos ductos (tubos que levam o leite até o mamilo) presentes nas mamas.
Essa proliferação de células normalmente é visível através de exames de imagem, como a mamografia ou ultrassonografia, e por vezes é palpável como um nódulo mamário.
O câncer de mama é o tipo de câncer que mais acomete as mulheres, tendo sido reconhecido em 2021 como o câncer mais frequentemente diagnosticado no mundo, de acordo com a OMS.
Homens podem ter câncer de mama também, mas a frequência é muito menor do que nas mulheres.
Com a ajuda de pesquisas e estudos científicos, muitos avanços no diagnóstico e tratamento do câncer de mama ocorreram nos últimos anos, de forma que a mortalidade tem vindo a diminuir progressivamente.
Fatores de Risco
Cerca de 70% das mulheres que desenvolvem câncer de mama não apresentam nenhum fator de risco claramente identificável. Porém, quando comparamos mulheres com fatores de risco e mulheres sem fatores de risco, a incidência de câncer é claramente maior no primeiro grupo.
Temos um artigo específico e detalhado sobre os fatores de risco do câncer de mama, que pode ser acessado no link: Principais fatores de risco do câncer de mama.
Aqui vamos apenas apresentar resumidamente os principais fatores que aumentam ou diminuem o risco do câncer mamário.
Fatores que aumentam o risco do câncer de mama:
- Gênero: o principal fator de risco para desenvolvimento do câncer de mama é ser mulher. Menos de 1% dos casos de câncer de mama ocorrem em homens.
- Idade: o avançar da idade contribui para o aumento da chance de aparecimento do câncer de mama. Apesar de poder ocorrer em qualquer idade, o risco é maior em mulheres acima dos 50 anos de idade.
- Herança genética: algumas mutações genéticas estão ligadas ao aumento do risco de câncer de mama, como mutações nos genes BRCA 1 e BRCA 2. No entanto, só cerca de 5% das mulheres com câncer de mama apresentam estas alterações (explicamos os genes BRCA1 e 2 no artigo: Câncer de mama (genes BRCA 1 e BRCA 2)).
- Obesidade: em mulheres peri e pós-menopausa com IMC maior que 30, há uma relação consistente entre aumento do peso e o risco de desenvolvimento de câncer de mama, provavelmente devido ao aumento dos níveis de estrogênio no organismo produzidos pelo tecido adiposo.
- Estatura: estudos apontaram uma associação entre a incidência de câncer de mama e estatura, sendo 20% mais frequente em mulheres com mais de 175 cm de altura quando comparados às com menos de 160 cm.
- História familiar: o diagnóstico de câncer de mama em um parente de primeiro grau (irmã, filha, mãe) aumenta em quase duas vezes o risco da pessoa ser diagnosticada também. Caso sejam dois parentes de primeiro grau, o risco aumenta em três vezes. A idade com que o diagnóstico foi feito no familiar também é relevante, sendo o risco mais elevado se o diagnóstico foi com menos de 30 anos, e caindo pela metade se o diagnóstico foi depois dos 60 anos de idade.
- Diagnóstico prévio de câncer de mama: a presença de câncer em uma mama aumenta o risco de desenvolvimento de câncer na outra mama.
- Densidade mamária elevada: mulheres com mamas mais densas apresentam até 5 vezes mais risco de câncer de mama e uma maior dificuldade em diagnosticá-lo pela mamografia. É importante destacar que a densidade da mama não tem necessariamente a ver com o tamanho dos seios.
- História reprodutiva: mulheres que nunca engravidaram ou que engravidaram tardiamente, com o parto somente após 35 anos de idade, possuem maior risco de desenvolverem câncer de mama.
- Exposição hormonal: está bem estabelecida a relação entre os níveis de estrogênio e os cânceres de mama dependentes deste hormônio. Desta forma, quanto maior for o período entre a menarca (primeira menstruação) e a menopausa, maior será a exposição do organismo aos efeitos do estrogênio. Por isso, mulheres que tiveram a primeira menstruação antes dos 13 anos de idade e que entraram na menopausa tardiamente apresentam aumento do risco de desenvolver câncer de mama. Da mesma forma, determinados esquemas de terapia de reposição hormonal aumentam o risco.
- Doenças benignas da mama: certas condições benignas proliferativas podem contribuir para o desenvolvimento de câncer, como hiperplasia lobular ou ductal atípica e carcinoma lobular in situ.
- Tabagismo e etilismo: o consumo regular de álcool é um fator de risco conhecido para o desenvolvimento de câncer de mama. O tabagismo parece também estar relacionado ao aumento do risco.
- Exposição à radiação ionizante: excesso de exames como radiografias, mamografias e tomografias, bem como exposição à radioterapia promovem aumento do risco de câncer de mama.
Fatores que diminuem o risco do câncer de mama:
- Amamentação prolongada, especialmente por mais de 12 meses.
- Realização de exercícios físicos de forma regular.
- Deixar de fumar e limitar a ingestão de álcool.
- Evitar tabagismo passivo.
- Redução de peso após a menopausa.
- Redução da gordura na dieta após a menopausa.
Sintomas
Muitas vezes, o câncer de mama não provoca nenhum sintoma e só é possível ser diagnosticado através de exames complementares. No entanto, existem alguns sintomas que podem estar presentes e merecem atenção:
- Nódulo endurecido ou espessamento do tecido mamário que se percebe à palpação
- Dor na mama.
- Alteração de tamanho, do formato ou do aspecto da pele, tipo casca de laranja, em uma das mamas.
- Descarga papilar sanguinolenta em uma única mama.
- Mudança no formato do mamilo.
- Alterações da pele da mama tipo eczema, como vermelhidão e descamação, que não melhoram com tratamento.
- Presença de gânglio na axila.
Explicamos os sintomas do câncer de mama com mais detalhes no artigo: 7 sintomas do câncer de mama.
Tipos
Os cânceres de mama são divididos em tumores localizados (também chamados de carcinoma in situ) ou tumores invasivos, conforme o grau de invasão dos tecidos adjacentes.
Para saber o que é um carcinoma, leia: O que é um carcinoma?
Carcinomas in situ
Os carcinomas in situ são localizados, isto é, são tumores que ainda não invadiram os tecidos ao seu redor. Normalmente são pequenos, não palpáveis e assintomáticos, diagnosticados por acaso em exames de imagem.
Os carcinomas in situ são divididos em ductais ou lobulares, dependendo do local onde surgiram.
Os carcinomas ductais se desenvolvem nos ductos que levam o leite até os mamilos e os lobulares se desenvolvem nos lóbulos, a parte onde ocorre a produção do leite.
- Carcinoma ductal in situ: o carcinoma ductal in situ se localiza em um ducto mamário e ainda não invadiu nenhum tecido ao redor. É considerado um antecessor do carcinoma ductal infiltrante.
- Carcinoma lobular in situ: o carcinoma lobular in situ localiza-se em um lóbulo e ainda não invadiu nenhum tecido ao redor.
Carcinomas invasivos
Os carcinomas invasivos podem se desenvolver a partir de outros tipos de células, de forma que existem diversos tipos diferentes, conforme o tecido que deu origem ao tumor.
Vamos nos ater aos dois tipos mais comuns de câncer de mama, que somados são responsáveis por aproximadamente 90% dos diagnósticos:
- Carcinoma ductal infiltrante: o carcinoma ductal infiltrante é um tumor que se localiza em um ducto mamário e já se espalhou para os tecidos circundantes. É o tipo mais comum de câncer de mama invasivo, responsável por cerca de 70 a 80% dos casos.
- Carcinoma lobular infiltrante: o carcinoma lobular infiltrante é um tumor que se localiza em um lóbulo da glândula mamária e já se espalhou para os tecidos circundantes. É o segundo tipo mais comum de câncer de mama invasivo, responsável por cerca de 5 a 10% dos casos.
Diagnóstico
A importância do autoexame da mama no rastreio dos tumores tem vindo a diminuir e cada vez menos médicos indicam a sua realização, pois estudos têm demonstrado que a prática regular de autoexames não diminui a chance de morrer de câncer de mama, pois são pouco capazes de detectar tumores nas fases em que eles têm maior chance de cura.
Atualmente, os exames de imagem são muito superiores ao autoexame das mamas, especialmente a mamografia, a ultrassonografia ou a ressonância magnética mamária. Em casos suspeitos, o médico costuma indicar a biópsia da lesão.
A biópsia é quando se retira um pouco de tecido para observação ao microscópio e identificação das alterações presentes. No caso do câncer de mama, a biópsia mais frequentemente realizada é sob anestesia local, através da inserção de uma agulha grossa, que retira um fragmento de tecido.
Falamos com mais detalhes sobre o rastreio e o diagnóstico no artigo: Câncer de mama: autoexame, rastreio e diagnóstico.
Estágios do câncer de mama
Uma vez confirmado o diagnóstico do câncer de mama, é importante fazer uma avaliação para determinar não só a localização e o tamanho do tumor primário, mas também se o câncer se espalhou para o restante da mama ou para partes distantes do corpo.
O câncer de mama pode se espalhar de três formas:
- Através do crescimento local, envolvendo os tecidos ao redor;
- Através dos vasos linfáticos, atingindo primeiro os gânglios mais perto da mama e posteriormente, gânglios afastados;
- Através do sangue, permitindo que células tumorais atinjam órgãos distantes como ossos, pulmões e cérebro.
Sistema TNM
Utiliza-se um sistema denominado TNM para definir o estágio do câncer de mama de acordo com o seu tamanho, localização e disseminação. Cada letra diz respeito a uma característica da doença:
- (T) Tumor: diz respeito ao tamanho e localização do tumor.
- (N) Nódulos linfáticos: diz respeito ao tamanho e localização dos gânglios linfáticos acometidos pelo tumor.
- (M) Metástase: diz respeito à presença de tumor já espalhado para um ou mais outros órgãos além da mama.
Existem vários testes e exames que podem ser realizados para definir o estágio do câncer de mama. Os mais utilizados são:
- Biópsia do linfonodo sentinela: o linfonodo sentinela é o primeiro gânglio de um grupo de gânglios que recebem a drenagem linfática que sai da mama. Isto significa que este gânglio é o primeiro acometido quando o tumor se dissemina pelos vasos linfáticos. Por isso, os médicos retiram este gânglio para observar no microscópio e ver se há presença de células tumorais.
- Radiografias e tomografias computadorizadas: as imagens do tórax, abdômen, pelve e crânio obtidas por estes tipos de exame de imagem ajudam a esclarecer se existem metástases à distância nos diferentes órgãos visualizados, como pulmões, cérebro e fígado, por exemplo.
- Cintigrafia óssea: este exame serve para determinar se o tumor já se espalhou para os ossos do corpo.
- PET Scan: é um tipo de tomografia que consegue identificar células tumorais malignas espalhadas em diferentes áreas do corpo.
Sistema de graduação (grading system)
Além do sistema TNM, existe um sistema de graduação que determina a velocidade de crescimento e a probabilidade do tumor se espalhar. É baseado nas características das células que compõem o tumor, ao serem verificadas ao microscópio.
O câncer é resultado de uma mutação que faz com que uma célula passe a se reproduzir de forma muito rápida e exagerada. Quanto maior for a mutação sofrida pela célula, mais ela se torna diferente da célula original e mais rápido se multiplica. Os médicos chamam estas células de indiferenciadas.
Quando o patologista examina uma amostra de tecido tumoral, leva em conta três critérios:
- Quanto de tecido normal está presente na amostra.
- Características das células tumorais.
- Velocidade de reprodução das células tumorais.
Para cada um destes critérios é fornecida uma pontuação de 1 a 3. Uma pontuação de 1 significa que as células e o tecido tumoral se assemelham bastante às células e ao tecido normal, enquanto a pontuação de 3 indica que as células e tecidos são muito indiferenciados.
Sendo assim, há três graus possíveis para a amostra de tecido tumoral consoante a pontuação:
- Se a pontuação total é de 3 a 5 (grau 1) significa que o tumor é de baixo grau (crescimento lento) ou bem diferenciado.
- Se a pontuação total é de 6 a 7 (grau 2) significa que o tumor é de grau intermediário (crescimento moderado) ou moderadamente diferenciado.
- Se a pontuação total é de 8 a 9 (grau 3) significa que o tumor é de alto grau (crescimento rápido) ou pouco diferenciado.
Quanto mais alto for o grau, mais agressivo é o tumor.
Biomarcadores tumorais
O terceiro e último tipo de análise que se faz é a dos biomarcadores tumorais.
As células mamárias normais possuem receptores que se ligam a determinados hormônios, como o estrogênio e a progesterona. Da mesma forma, as células tumorais que não são totalmente indiferenciadas ainda podem apresentar estas características, ou seja, também respondem ao estrogênio e à progesterona.
Outro marcador das células tumorais malignas é a presença do receptor HER2, que quando está presente em quantidades elevadas indica maior chance de crescimento e disseminação do câncer. O receptor HER2 está presente em pessoas sadias. A presença de valores elevados é que sugere um câncer de rápido crescimento.
Os receptores identificados nas células cancerosas são chamados biomarcadores.
Sendo assim, são feitas pesquisas para o receptor de estrogênio, progesterona e HER2.
O que é o câncer de mama triplo negativo?
Chamamos de câncer de mama triplo negativo aqueles em que não existe evidências de receptores de estrogênio e de progesterona, e a quantidade de receptores HER2 não é maior do que a esperada.
O que é o câncer de mama triplo positivo?
Chamamos de câncer de mama triplo positivo quando existem receptores de estrogênio e de progesterona, e a quantidade de receptores HER2 é maior do que a esperada.
Portanto, o estadiamento do câncer de mama é composto pela combinação do sistema TNM, da graduação e da presença ou ausência dos biomarcadores. Todas essas informações são combinadas para determinar o prognóstico da doença, bem como as melhores opções de tratamento.
Tratamento
Como já referido anteriormente, a melhor opção de tratamento depende do estágio do câncer de mama.
As atuais opções de fármacos para tratar o câncer de mama é imensa e não temos como falar especificamente de cada uma delas. Aqui, vamos apenas resumir as principais opções de tratamento.
Cirurgia
Sempre que possível é feita cirurgia para retirada do tumor. As opções incluem remover toda a mama (mastectomia), só uma parte dela (lumpectomia, quadrantectomia, mastectomia parcial ou mastectomia segmentar) ou as duas mamas e eventualmente os gânglios linfáticos da axila.
Quimioterapia
A quimioterapia pode ser realizada antes da cirurgia, para reduzir o tamanho e assim permitir retirada adequada de todo o tumor, ou então após o procedimento cirúrgico, com o objetivo de eliminar todas as células cancerosas que possam estar presentes pelo corpo, mas de forma ainda microscópica.
Radioterapia
A radioterapia pode ser utilizada nos casos em que a mama não é totalmente retirada na cirurgia, como um complemento ao tratamento cirúrgico, bem como em situações de doença disseminada para outros órgãos.
Hormonioterapia
Se as células tumorais tiverem biomarcadores hormonais positivos, está indicada a hormonoterapia. Este tratamento bloqueia a ação ou reduz a quantidade de estrogênio no organismo, impedindo o seu efeito de crescimento sobre as células cancerosas. Habitualmente é feito após a cirurgia e mantido por 5 a 10 anos.
A terapia hormonal com tamoxifeno é frequentemente administrada a pacientes com câncer de mama localizado precoce que pode ser removido por cirurgia e àquelas com câncer de mama metastático com biomarcador positivo.
Além do tamoxifeno, existem outros bloqueadores hormonais que podem ser utilizados em situações específicas, como os agonistas de LHRH, Inibidores de aromatase (anastrozol, letrozol e exemestano) ou fulvestrant.
Terapia Alvo
Este tipo de terapia identifica e atua especificamente as células cancerígenas, causando poucos efeitos nas células normais. As terapias alvo geralmente causam menos danos às células normais do que a quimioterapia ou a radioterapia.
Uma forma de terapia alvo são os anticorpos monoclonais, que são proteínas do sistema imunológico feitas em laboratório para tratar muitas doenças, incluindo o câncer. Como tratamento contra o câncer, esses anticorpos podem se ligar a um alvo específico nas células cancerosas ou outras células que podem ajudar as células cancerosas a crescer.
O trastuzumab, por exemplo, é um anticorpo monoclonal que bloqueia os efeitos da proteína do fator de crescimento HER2, que envia sinais de crescimento às células do câncer de mama. Ele pode ser usado com outras terapias para tratar o câncer de mama HER2 positivo.
Existem vários outros fármacos que atuam bloqueando o HER2, como Pertuzumab, Tucatinib, Neratinib, para citar apenas alguns.
Imunoterapia
A imunoterapia utiliza o sistema imunológico do próprio paciente para destruir as células cancerosas. É também chamado de terapêutica biológica. Um exemplo de terapia biológica é o Atezolizumab, geralmente usado para tratar o câncer de mama que já apresenta metástases.
Sobrevida
A taxa de sobrevida do câncer é normalmente fornecida em função de um período de tempo. Por exemplo, a taxa de sobrevida em 5 anos indica quantas pacientes ainda estarão vivas após pelo menos após 5 anos do diagnóstico.
- Para o câncer de mama localizado, que não apresenta disseminação, a taxa de sobrevida em 5 anos é de 99%.
- Para o câncer de mama regional, que se disseminou para estruturas próximas ou gânglios linfáticos, a taxa de sobrevida em 5 anos é de 86%.
- Para o câncer de mama metastático, que se disseminou para órgãos distantes da mama, como pulmões, fígado ou ossos, a taxa de sobrevida em 5 anos é de 28%.
- Quando se considera todos os estágios combinados, a atual taxa de sobrevida do câncer de mama em 5 anos é de 90%.
O câncer de mama triplo negativo possui taxas de sobrevida mais baixas, uma vez que tem tendência a crescimento e disseminação mais rápidos, além de não responder ao tratamento hormonal. Felizmente, essa modalidade de câncer de mama é menos frequente, contribuindo para somente 10 a 15% de todos os casos.
- Para o câncer de mama triplo negativo localizado, que não apresenta disseminação, a taxa de sobrevida em 5 anos é de 91%.
- Para o câncer de mama triplo negativo regional, que se disseminou para estruturas próximas ou gânglios linfáticos, a taxa de sobrevida em 5 anos é de 65%.
- Para o câncer de mama triplo negativo metastático, que se disseminou para órgãos distantes da mama como pulmões, fígado ou ossos, a taxa de sobrevida em 5 anos é de 12%.
- Quando se considera todos os estágios combinados, a taxa de sobrevida do câncer de mama triplo negativo em 5 anos é de 77%.
É importante lembrar que estes dados já não são os mais recentes e não refletem o momento atual do tratamento do câncer de mama, que tem avançado rapidamente. Para conseguir definir a taxa de sobrevida em 5 anos, é necessário que as pacientes estudadas tenham sido diagnosticadas pelo menos há 5 anos.
Também é importante notar que existem outras variáveis que interferem na sobrevida das pacientes, como idade ao diagnóstico, doenças concomitantes, estado geral e o estado nutricional.
Referências
- Breast cancer – World Health Organization.
- Breast Cancer – Health Professional Version – NIH National Cancer Institute.
- Câncer de mama – versão para Profissionais de Saúde – INCA.
- About Breast Cancer – American Cancer Society.
- Factors that modify breast cancer risk in women – UpToDate.
- Breast Cancer Risk Assessment and Screening in Average-Risk Women – American College of Obstetricians and Gynecologists.
- Breast Cancer – CDC.
Autor(es)
Médica graduada pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna pela Universidade Federal do Rio de Janeiro (UFRJ) e pela Universidade do Porto. Nefrologista pela Universidade Estadual do Rio de Janeiro (UERJ) e pelo Colégio de Nefrologia de Portugal.







Deixe um comentário