Câncer de pele
O câncer de pele é o tumor maligno mais comum na espécie humana. No Brasil, o câncer de pele representa cerca de 25% de todas as neoplasias malignas.
Existem basicamente três grandes grupos de câncer de pele:
- Carcinoma Basocelular.
- Carcinoma Espinocelular.
- Melanoma maligno.
A radiação ultravioleta é a principal responsável pelo desenvolvimento do câncer de pele. Além dos raios solares, esta radiação também é encontrada nas cabines de bronzeamento artificial.
O efeito da radiação ultravioleta na pele é cumulativo, ou seja, mesmo após a interrupção da exposição ao sol, as alterações cutâneas ainda podem se manifestar anos depois.
Neste texto falaremos especificamente sobre o melanoma, o mais grave tipo de câncer de pele.
Se você quiser informações sobre o carcinoma basocelular, leia: Carcinoma basocelular.
O que é o melanoma maligno?
A melanina é um pigmento produzido pelos melanócitos, sendo responsável pela nossa cor da pele, dos olhos e dos cabelos. Quando somos expostos ao sol, os melanócitos são estimulados a produzem mais pigmento, fazendo com que a pele fique mais escura.
O melanoma é o tumor maligno que se origina nos melanócitos, as células da pele responsáveis pela produção da melanina. Os melanócitos são encontrados principalmente na pele, porém, também estão presentes nos olhos, trato gastrointestinal, meninges e mucosas orais e genitais. Isto significa que, apesar da imensa maioria dos melanomas se tratarem de cânceres de pele, ele eventualmente pode surgir nos olhos e nos intestinos, por exemplo.
O melanoma é responsável por apenas 4% de todos os tipos de câncer de pele, entretanto, ele é o mais grave e agressivo, uma vez que causa metástases com grande facilidade. Apesar de não ser o tipo mais comum, cerca de 3/4 das mortes por câncer de pele são causadas pelo melanoma.
Causas e fatores de risco
Quanto menos melanina uma pessoa tiver em sua pele, ou seja, quanto mais clara for a mesma, menor é a sua proteção contra os efeitos nocivos da radiação solar. Pessoas ruivas, loiras, com olhos claros ou com sardas na pele são as mais propensas a desenvolverem o melanoma. Aquelas pessoas que sempre se queimam ao sol e quase nunca ficam bronzeadas também correm maior risco.
Outro sinal de vulnerabilidade é a presença de várias pintas ou sinais escuros na pele (chamado em medicina de nevus). Pessoas com mais de 50 pintas pelo corpo são mais susceptíveis ao melanoma.
A exposição solar é o principal fator de risco para qualquer câncer de pele, incluindo o melanoma.
O padrão e o tempo cumulativo de exposição solar ao longo da vida estão associados ao tipo de câncer de pele que a pessoa pode desenvolver.
Os cânceres de pele não-melanoma ocorrem naquelas pessoas com alta exposição solar ao longo da vida, surgindo principalmente nas áreas da pele mais expostas, como face, mãos e antebraço.
Já o melanoma tende a surgir naquelas pessoas com exposição solar menos frequente, porém de alta intensidade, como, por exemplo, naquelas pessoas de pele mais clara que durante as férias acabam pegando sol em excesso, ficando com dolorosas e extensas queimaduras solares.
Essas exposições esporádicas, porém intensas, são mais perigosas quando ocorrem durante a infância e adolescência. Indivíduos com mais de cinco episódios de exposição solar excessiva com importantes queimaduras apresentam até duas vezes mais riscos de desenvolverem melanoma na vida adulta.
Outros fatores de risco para melanoma:
- Bronzeamento artificial: assim como a exposição solar natural, o bronzeamento artificial através de câmaras de luz ultravioleta aumenta em até 75% o risco de melanoma, principalmente se usados antes dos 35 anos.
- História familiar: se um parente seu de primeiro grau (filhos, irmão ou pais) já teve melanoma, isso significa que geneticamente você também está mais propenso a tê-lo.
- Imunossupressão: pessoas com sistema imunológico debilitado (pacientes com AIDS, transplantados ou sob quimioterapia, por exemplo) apresentam maior risco de desenvolverem melanoma.
- Viver nos trópicos: pessoas que vivem próximas à linha do Equador, principalmente se tiverem pele clara, apresentam maior risco de desenvolverem melanoma. Para negros e hispânicos este fator não é tão importante.
- Endometriose: não se sabe bem o porquê, mas mulheres com história de endometriose apresentam maior risco para câncer de pele do tipo melanoma.
- Doença de Parkinson: pacientes com doença de Parkinson também apresentam maior incidência de melanoma. A causa é desconhecida.
Prevenção
Como pelo menos 2/3 dos casos melanoma são causados por uma excessiva exposição solar, a principal medida preventiva contra o câncer de pele é, logicamente, reduzir a exposição solar.
Recomendações sobre a exposição solar e de raios ultravioleta:
- Não pegue sol até ficar com queimaduras solares.
- Não faça bronzeamento artificial.
- Use filtro solar, no mínimo, fator 30, idealmente, fator 50. Reforce a aplicação a cada duas horas.
- O uso de filtro solar não torna desnecessário evitar uma exposição prolongada ao sol.
- Não economize no filtro solar. A maioria das pessoas, para fazer a embalagem durar mais tempo, acaba não usando a quantidade de filtro solar necessária para uma devida proteção da pele.
- Use óculos escuros com proteção contra raios UV.
- Evite a exposição solar no período de 10h às 16h.
- Diminua a frequência com que se banha ao sol.
- Use chapéu quando for ficar muito tempo exposto ao sol.
- Quando trabalhar ao ar livre, use roupas leves, mas que cubram as pernas e braços.
Sintomas
O melanoma pode surgir em qualquer área do corpo, mas ele normalmente aparece em áreas onde houve intensa exposição solar, como costas, braços, pernas e face.
O melanoma também pode surgir em áreas com pouca exposição solar como solas dos pés, palmas das mãos e embaixo das unhas. Como também existem melanócitos em outras áreas do corpo, o melanoma pode, menos frequentemente, surgir nos olhos, intestinos e trato genital, por exemplo.
O primeiro sintoma costuma ser o aparecimento de uma mancha escura nova na pele, ou alteração das características de um sinal antigo.
ABCDE
A sociedade americana de dermatologia desenvolveu um guia chamado ABCDE para orientar médicos não dermatologistas e pacientes a identificarem lesões suspeitas. Esse guia diz que os melanomas apresentam as seguintes características:
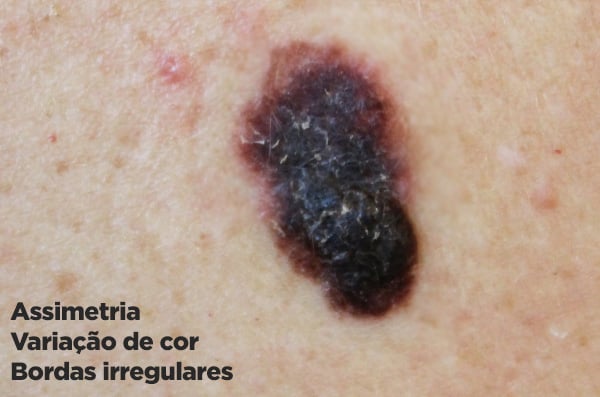
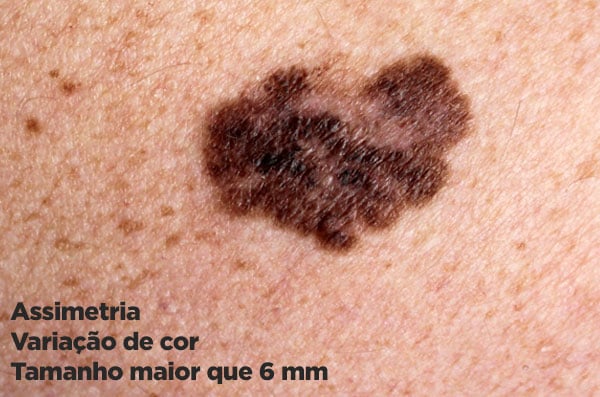
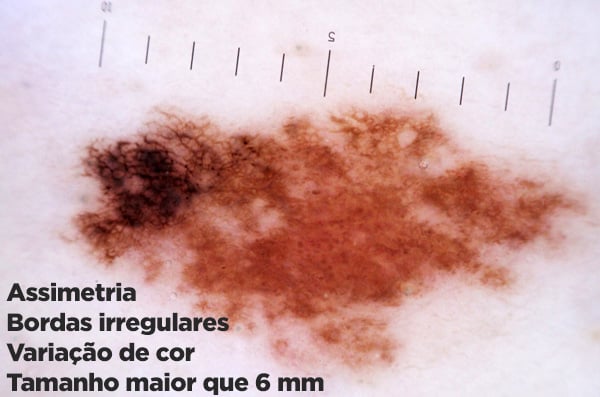
- A: Assimetria: as pintas comuns costumam ter formas simétricas, geralmente ovais ou arredondadas. O melanoma é geralmente assimétrico.
- B: Bordas: os melanomas têm bordas irregulares e que se confundem com a pele normal. As pintas sempre têm bordas regulares e bem definidas.
- C: Cor: os melanomas costumam ter variações de cor dentro da mesma lesão, apresentando algumas áreas com coloração diferente ou de maior intensidade.
- D: Diâmetro: as pintas comuns não costumam crescer para além de 6 mm (0,6 cm) de diâmetro. Os melanomas podem começar pequenos, mas lesões com mais de 6 mm são características deste tipo de câncer de pele.
- E: Evolução: pintas que mudam formato, cor ou tamanho ao longo do tempo são sempre consideradas lesões passivas de serem câncer de pele. Se uma pinta começar a sangrar, ulcerar ou coçar, também deve ser considerada suspeita.
É importante salientar que a maioria das pintas não sofre transformação para melanoma, assim como a maioria dos casos de melanoma não surgem destas lesões.
O melanoma inicialmente costuma ser uma lesão plana. Quando a mesma começa a se transformar em uma lesão elevada na pele, é sinal de que também está crescendo em profundidade. A profundidade atingida e a espessura da lesão são os parâmetros que definem a probabilidade de haver metástases e invasão de tecidos profundos.
Fotos de melanoma
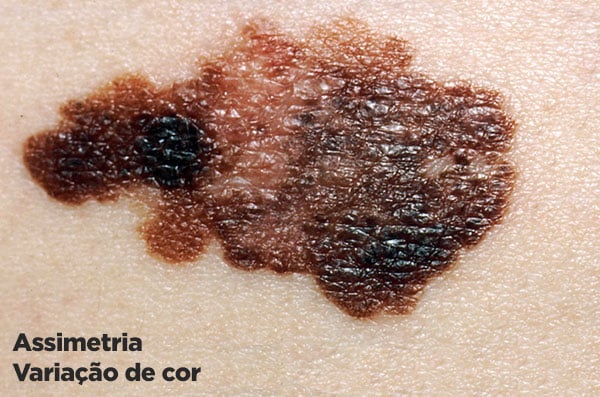
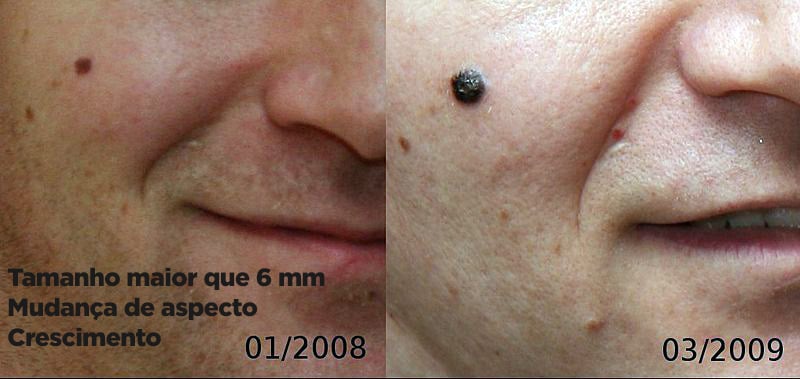
Diagnóstico
O diagnóstico inicia-se no exame clínico da lesão suspeita. Médicos experientes podem fazer o diagnóstico de alguns casos apenas com o exame físico. Entretanto, o diagnóstico de certeza somente é feito com a biópsia da lesão.
Uma vez que a biópsia confirme a existência do melanoma, o próximo passo é saber se a lesão está localizada ou já se espalhou pelo corpo. Para tal, pode ser necessária a biópsia de linfonodos ao redor da lesão à procura de sinais de metástases. Quanto mais profundo for o melanoma, maior é o risco de doença disseminada.
Tratamento
O tratamento depende do grau de evolução do câncer de pele, porém, em todos os casos a remoção cirúrgica de toda a lesão está indicada. Em melanomas muito iniciais, a remoção cirúrgica basta para a cura. Se a lesão já estiver mais avançada, quimioterapia e radioterapia podem ser necessárias.
Alguns pacientes podem ser tratados com imunoterapia, que consiste na administração de drogas que fortalecem nosso sistema imune, fazendo com que o mesmo ajude no combate das células cancerígenas. Um exemplo de droga usada na imunoterapia é a Interleucina-2. Esse tratamento apresenta efeitos colaterais frequentes e nem todos os doentes conseguem tolerá-lo.
Referências
- Guidelines of care for the management of primary cutaneous melanoma – American Academy of Dermatology.
- Melanoma – Cancer Treatment Centers of America.
- Melanoma: signs and symptoms – American Academy of Dermatology Association.
- Melanoma: Clinical features and diagnosis – UpToDate.
- Screening and early detection of melanoma in adults and adolescents – UpToDate.
- Initial surgical management of melanoma of the skin and unusual sites – UpToDate.
- Niederhuber JE, et al., eds. Melanoma. In: Abeloff’s Clinical Oncology. 5th ed. Philadelphia, Pa.: Churchill Livingstone Elsevier; 2014.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.