Introducción
La neuralgia posherpética, comúnmente conocida como afrontamiento, es una complicación del herpes zóster caracterizada por un dolor persistente tras la curación de las lesiones cutáneas. Este dolor, a menudo intenso y potencialmente incapacitante, se concentra en la zona donde se produjo originalmente el brote de herpes zóster.
El dolor puede manifestarse de forma constante o intermitente, variando de un individuo a otro. Aunque la tendencia es a disminuir con el tiempo, en algunos casos el dolor puede persistir durante meses e incluso años. Es esencial buscar atención médica si sospechas una neuralgia postherpética, ya que un tratamiento adecuado puede aliviar los síntomas y mejorar tu calidad de vida.
¿Qué es el herpes zóster?
El paciente que se infecta con el virus de la varicela-zóster por primera vez, generalmente en la infancia, desarrolla un cuadro de varicela. Cuando años después, el virus que había estado latente en los ganglios nerviosos se reactiva de nuevo, el cuadro que aparece es el herpes zóster.
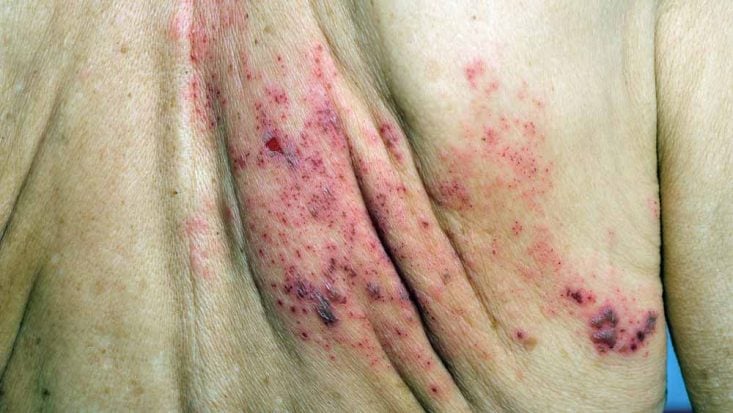
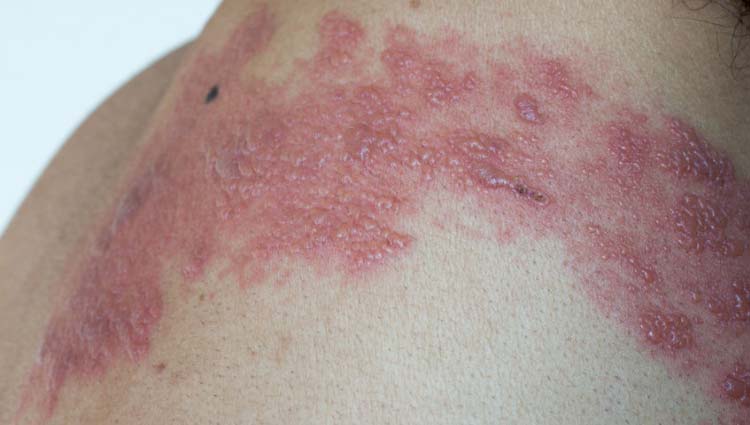
Cuando el virus de la varicela-zóster se reactiva, viaja desde los nervios hacia la piel y provoca las lesiones típicas del herpes zóster: una erupción cutánea caracterizada por múltiples ampollas rojizas y dolorosas, que se limitan a una pequeña zona del cuerpo, exactamente la inervada por los nervios que albergaron el virus.
Explicamos el herpes zóster en detalle en el artículo: herpes zóster: causas, síntomas y tratamiento.
¿Qué es la neuralgia postherpética?
La neuralgia posherpética es la complicación más frecuente del herpes zóster. La enfermedad afecta a las fibras nerviosas y a la piel, provocando un dolor de origen neurológico que permanece incluso después de que hayan desaparecido la erupción y las ampollas del herpes zóster.
Hay tres fases de dolor asociadas al herpes zóster:
- Neuralgia herpética aguda: se refiere al dolor que precede o acompaña a la erupción del herpes zóster. Este dolor puede persistir hasta 30 días.
- Neuralgia herpética subaguda: se refiere al dolor que persiste más allá de la curación de la erupción, pero que desaparece a los cuatro meses de su aparición.
- Neuralgia posherpética: se refiere al dolor que persiste más allá de los cuatro meses desde la aparición de la erupción del herpes zóster.
Los hallazgos de la autopsia en pacientes que sufren dolor persistente tras el herpes zóster incluyen la atrofia de toda la vía nerviosa, desde la médula espinal hasta la piel donde existían las lesiones, con daños en los axones y en la mielina y fibrosis en el ganglio sensorial.
Cuando se dañan, las fibras nerviosas periféricas y centrales pueden desarrollar un umbral más bajo para los estímulos dolorosos (hiperalgesia), pueden activarse espontáneamente sin que haya un estímulo doloroso presente, o pueden mostrar respuestas desproporcionadas al dolor ante pequeños estímulos no dolorosos, una condición llamada alodinia.
La probabilidad de desarrollar una neuralgia post-herpética aumenta con la edad:
- Entre los pacientes de 70 años o más, la incidencia es de aproximadamente el 18% (el 75% tiene neuralgia herpética subaguda).
- Entre los pacientes de 60 a 69 años, la incidencia es de aproximadamente el 7% (el 60% tiene neuralgia herpética subaguda).
- En los adultos menores de 60 años, la incidencia es de aproximadamente el 2%.
Los principales factores de riesgo de la neuralgia posherpética son:
- Edad superior a 60 años.
- Dolor intenso o incapacitante durante la fase aguda del herpes zóster.
- Erupción cutánea exuberante durante la fase aguda del herpes zóster.
Síntomas
Por lo general, la neuralgia posherpética es una continuación del dolor que se desarrolló durante el episodio agudo de herpes zóster y que nunca desapareció.
Sin embargo, en algunos casos, la neuralgia posherpética puede desarrollarse meses o años después de la resolución del evento agudo inicial. En estos casos atípicos, el dolor también se produce en la misma distribución que la erupción inicial y suele precipitarse por un desencadenante específico, como una intervención quirúrgica, un traumatismo o un absceso dental.
Los pacientes con neuralgia posherpética experimentan tres tipos principales de dolor:
- Dolor constante que surge sin un estímulo doloroso claro (a menudo descrito como dolor ardiente o punzante).
- Dolor intermitente, que aparece y desaparece sin un estímulo doloroso claro (a menudo descrito como punzante o como una descarga eléctrica).
- Dolor provocado por un estímulo doloroso, pero desproporcionado a la intensidad de este estímulo.
Además, los pacientes pueden presentar una variedad de sensaciones anormales, como reducción o pérdida de la sensibilidad, especialmente del tacto. Más del 90% de los pacientes declaran tener alodinia (sensación de dolor evocada por estímulos normalmente no dolorosos, como el tacto ligero).
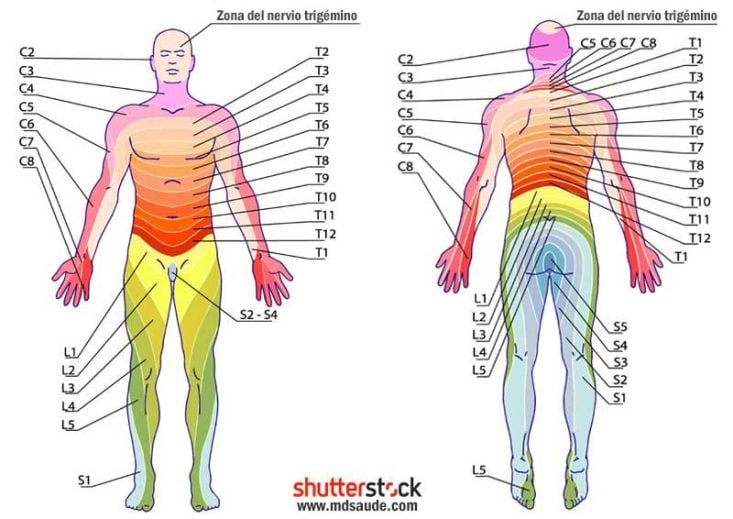
Al igual que las lesiones cutáneas, la neuralgia posherpética también afecta a un nervio concreto y el dolor suele estar localizado en un dermatoma. Los nervios torácicos (normalmente de T4 a T6), cervicales (más comúnmente de C4 a C8) y trigémino son los más comúnmente afectados.
Tratamiento
Varios medicamentos demuestran ser beneficiosos para reducir los síntomas de la neuralgia posherpética. Sin embargo, el dolor puede ser difícil de tratar y algunos pacientes necesitan una terapia con más de un tipo de medicación para controlar los síntomas.
La elección entre los tratamientos debe ser individualizada en función de la gravedad y la localización del dolor, las comorbilidades del paciente, el perfil de efectos secundarios de la medicación, el coste y la disponibilidad del tratamiento.
Como el dolor de la neuralgia posherpética puede ser crónico, a menudo es necesario un tratamiento a largo plazo. Los casos difíciles de controlar deben ser seguidos preferentemente por médicos especializados en el tratamiento del dolor crónico.
Gabapentina y pregabalina
Los gabapentinoides (gabapentina o pregabalina) son los fármacos más utilizados para el tratamiento inicial de la neuralgia posherpética.
Gabapentina
La gabapentina suele iniciarse con una dosis baja para minimizar el riesgo de efectos adversos. La dosis diaria se titula hasta que se consiga una mejora del dolor, lo que para la mayoría de los pacientes suele ocurrir entre 1800 y 3600 mg.
La titulación inicial sugerida de gabapentina suele ser:
- 300 mg el día 1.
- 300 mg dos veces al día el día 2.
- 300 mg tres veces al día el día 3.
- A partir de entonces, aumenta según sea necesario 300 mg cada tres días hasta una dosis de 600 mg tres veces al día (1800 mg al día en total).
Pueden utilizarse dosis más bajas o la titulación puede ser más lenta en pacientes que refieren alivio del dolor incluso a dosis bajas o efectos adversos durante la titulación inicial.
Aproximadamente 1/3 de los pacientes responden bien a la gabapentina a partir de dosis de 1200 mg al día.
Los pacientes que informan de un alivio mínimo o nulo después de un mes con una dosis diaria total de 1.800 mg deben ser tratados con un fármaco alternativo, normalmente antidepresivos tricíclicos (explicados más adelante).
Algunos expertos utilizan dosis de hasta 3.600 mg al día (1.200 mg tres veces al día) para pacientes que informan de un alivio parcial pero inadecuado del dolor con una dosis diaria total de 1.800 mg.
La gabapentina es un fármaco que suele ser bien tolerado. Los efectos adversos más comunes son la somnolencia, los mareos, el edema periférico y las alteraciones de la marcha.
Pregabalina
La pregabalina se administra dos o tres veces al día. La valoración inicial sugerida suele ser:
- 75 mg dos veces al día durante una semana.
- 150 mg dos veces al día durante una a tres semanas.
- 300 mg dos veces al día.
También hay un preparado de liberación prolongada para una dosis diaria. El esquema de titulación es similar al utilizado para la formulación de liberación inmediata:
- 165 mg una vez al día durante una semana.
- 330 mg una vez al día durante una a tres semanas.
- 660 mg una vez al día.
Alrededor de 1/3 de los pacientes responden bien a la pregabalina a partir de dosis de 300 mg al día (o 660 mg en el preparado de liberación prolongada).
Al suspender el fármaco, la pregabalina debe reducirse a lo largo de una semana para reducir el riesgo de síntomas de abstinencia.
Los efectos secundarios habituales asociados a la dosis de pregabalina son somnolencia, mareos, sequedad de boca, edema periférico y aumento de peso.
Se requiere un ajuste para la insuficiencia renal tanto para las fórmulas de liberación inmediata como para las de liberación prolongada de gabapentina y pregabalina; no se recomiendan las fórmulas de liberación prolongada para los pacientes con insuficiencia renal grave, con una tasa de filtración glomerular inferior a 30 mL/minuto (lea también: Calculadora de función renal (aclaramiento de creatinina)).
Antidepresivos tricíclicos
Para los pacientes que no toleran o no responden a los gabapentinoides, la segunda opción suele ser un antidepresivo tricíclico, como la amitriptilina, la nortriptilina o la desipramina.
La amitriptilina es el mejor fármaco de esta clase porque tiene la menor incidencia de efectos secundarios.
Las dosis de antidepresivos tricíclicos utilizadas habitualmente para tratar la neuralgia posherpética son
- Amitriptilina: la dosis inicial es de 10 mg cada noche. La dosis puede aumentarse según se necesite y se tolere durante cuatro semanas hasta 50 mg por noche. Si el paciente informa de un alivio mínimo o nulo después de un mes con 50 mg, debe probarse otro tratamiento. Si el paciente informa de un alivio parcial, pero inadecuado con 50 mg, la dosis puede aumentarse cada cuatro semanas hasta un máximo diario de 150 mg si los efectos adversos lo permiten.
- Nortriptilina: dosis inicial de 10 mg cada noche, que se aumentará de 10 a 20 mg cada semana hasta conseguir el efecto deseado, según la tolerancia, con una dosis máxima diaria de 160 mg.
- Desipramina: dosis inicial de 25 mg cada noche, que se aumentará en 25 mg cada semana hasta conseguir el efecto deseado, según la tolerancia, con una dosis máxima diaria de 150 mg.
Los efectos secundarios anticolinérgicos, principalmente la sedación y la sequedad de boca, limitan la tolerabilidad de los antidepresivos tricíclicos.
Debido a estos efectos adversos, los antidepresivos tricíclicos deben utilizarse con precaución en los pacientes de edad avanzada, en particular en los que tienen deterioro cognitivo o demencia, y en los pacientes con enfermedades cardíacas, epilepsia o glaucoma.
Alrededor de 2/3 de los pacientes muestran una buena respuesta a los antidepresivos tricíclicos, pero hasta el 50% acaban abandonando la medicación porque no pueden tolerar los efectos adversos.
Los pacientes que sólo presentan una respuesta parcial a los gabapentinoides o a los antidepresivos tricíclicos pueden intentar controlar el dolor combinando ambos (por ejemplo, gabapentina + amitriptilina).
Tratamientos tópicos
Si el paciente tiene un dolor de intensidad leve a moderada, y no tolera o no desea tomar medicación, se puede probar el tratamiento tópico con crema, loción o parche. Las principales opciones son:
- Crema de capsaicina (0,025 a 0,075%) hasta 4 veces al día.
- Parche de capsaicina de alta concentración (8%) una vez cada 3 meses.
- Parches de lidocaína (5%) durante 12 horas al día.
Tratamientos alternativos
Si el paciente no responde satisfactoriamente a los tratamientos comentados anteriormente, se pueden probar algunas alternativas:
- Ácido valproico 500 a 1000 mg al día.
- Carbamazepina 200 a 1200 mg al día.
- Oxcarbazepina 600 a 1200 mg al día.
- Lamotrigina 100 a 300 mg al día.
Si el paciente presenta neuralgia posherpética y depresión, pueden prescribirse dos antidepresivos de la clase de los inhibidores de la recaptación de serotonina-norepinefrina (IRSN):
- Duloxetina 30 mg al día inicialmente, con incrementos hasta una dosis de mantenimiento de 60 a 120 mg/día.
- Venlafaxina 75 mg al día, con incrementos hasta la dosis de mantenimiento de 150 a 225 mg/día.
Opioides
Los opioides (fármacos derivados de la adormidera, como la morfina) pueden ser beneficiosos para los pacientes con dolor intratable durante la titulación de las terapias iniciales o alternativas. Pueden administrarse simultáneamente para el alivio a corto plazo junto con agentes no opiáceos.
Hidromorfona, morfina, oxicodona, tapentadol, fentanilo, metadona, buprenorfina y el tramadol son algunas opciones de opioides que pueden utilizarse a corto plazo.
Se desaconseja el uso prolongado de opioides, ya que son sustancias fácilmente adictivas.
Infusión neuroaxial de corticoides
Las inyecciones neuroaxiales de corticoides, una vez a la semana durante 4 semanas, pueden ser beneficiosas para los pacientes que siguen teniendo dolor intratable a pesar de las terapias iniciales o alternativas. Estas inyecciones no son útiles para el dolor en la distribución del nervio trigémino.
La técnica es similar a la de la anestesia espinal, como la espinal o la epidural (lee: Tipos de anestesia (general, local, espinal y epidural)).
Toxina botulínica
Si todo lo demás falla, una opción es la inyección de toxina botulínica (Botox). Aunque todavía no se ha estudiado ampliamente, existen pruebas de su eficacia en estudios observacionales y pequeños ensayos clínicos.
Pronóstico
El dolor de la neuralgia posherpética puede persistir durante meses, años o incluso toda la vida. En la mayoría de los casos, mejora después de 2 años. Por término medio, los pacientes mayores de 65 años tienen un dolor persistente durante al menos 3 años.
Prevención
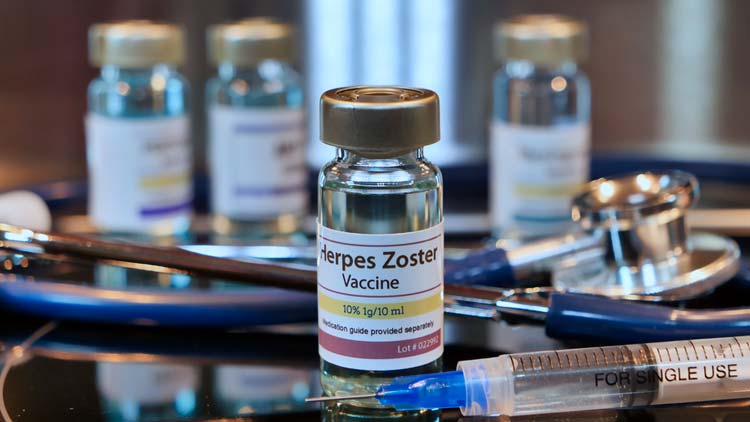
La forma más eficaz de prevenir la neuralgia posherpética es prevenir la aparición del herpes zóster con la vacunación. Dos dosis de la vacuna reducen el riesgo de herpes zóster en más de un 90%.
Cualquiera puede vacunarse, incluso los que nunca han tenido varicela.
Para obtener información más específica sobre las vacunas contra el herpes zóster, visite: Vacunas contra el herpes zóster (Shingrix y Zostavax).
Referências
- Postherpetic neuralgia – UpToDate.
- Review of current guidelines on the care of postherpetic neuralgia – Interstate Postgraduate Medical Association of North America.
- Postherpetic neuralgia: epidemiology, pathophysiology, and pain management pharmacology – Journal of multidisciplinary healthcare.
- Postherpetic Neuralgia – American Family Physician.
- Postherpetic Neuralgia – Medscape.
Autor(es)
Médico licenciado por la Universidad Federal de Río de Janeiro (UFRJ), con títulos de especialista en Medicina Interna por la Universidad Federal de Río de Janeiro (UFRJ) y de Nefrología por la Universidad Estadual de Río de Janeiro (UERJ) y por la Sociedad Brasileña de Nefrología (SBN). Actualmente vive en Lisboa, Portugal, tiene títulos reconocidos por la Universidad de Oporto y por el Colegio de Nefrología de Portugal.





Deja un comentario