¿Qué es la onicomicosis?
La onicomicosis (tinea unguium), también conocida como micosis de uña, tiña de las uñas o tiña ungueal, es el nombre dado a la infección de las uñas causada por hongos.
La onicomicosis es una infección común, que afecta a alrededor del 10% de los adultos y del 20% de las personas mayores. Sus síntomas suelen ser de origen estético más que clínico, siendo los signos más comunes el oscurecimiento y el engrosamiento de la uña.
La micosis de uña no es una enfermedad mortal, pero puede causar dolor, incomodidad y destrucción de la uña, dando lugar a importantes efectos emocionales que pueden tener un impacto significativo en la calidad de vida.
Causas
Tres grupos distintos de hongos comúnmente causan onicomicosis:
- Hongos dermatofitos (60-70% de los casos).
- Hongos no dermatofitos (20-30% de los casos).
- Levaduras (10% de los casos).
Los hongos dermatofitos se alimentan de queratina y suelen localizarse en la piel, el cabello y las uñas, que son lugares con gran cantidad de esta proteína.
Además de la onicomicosis, los hongos pertenecientes al grupo de los dermatofitos también pueden causar infecciones en los vellos del el cuerpo y la piel, como en el caso del pie de atleta y de la micosis en la ingle.
El 60% de los casos de onicomicosis son causados por dermatofitos, siendo el hongo Trichophyton rubrum la especie más común en este grupo. Otros dermatofitos que también causan micosis de la uña son: Trichophyton soudanense, Trichophyton mentagrophytes y Trichophyton violaceum.
Entre los hongos no dermatofitos encontrados, los principales son Fusarium, Aspergillus, Acremonium, Scytalidium y Scopulariopsis brevicaulis.
Otro grupo de hongos que también puede causar micosis de uña son las levaduras. En general, las levaduras causan onicomicosis en las manos y los dermatofitos en las uñas de los pies.
¿Cómo se adquiere?
Los hongos que causan la micosis de uña suelen ser adquiridos en el medio ambiente, especialmente en zonas cálidas y húmedas, que son medios propicios para el crecimiento de hongos. Cuartos de baño, duchas, vestuarios y piscinas públicas son ejemplos de sitios que frecuentemente albergan hongos. Frecuentar estos espacios públicos sin calzados es un importante factor de riesgo para adquirir micosis en las uñas.
El contacto con el hongo por sí solo no suele ser suficiente para adquirirse la onicomicosis. En general es necesario haber pequeñas lesiones entre la uña y la piel para que el hongo pueda penetrar por debajo de la uña y quedarse ahí. También es necesario que la uña se quede expuesta, con frecuencia, a ambientes húmedos para que el hongo puede multiplicarse más fácilmente.
La onicomicosis en las uñas de los pies es mucho más común que en las uñas de las manos.
Los pies tienden a estar más expuestos a sitios húmedos, no solo cuando se camina descalzo en lugares públicos, sino también por pasar gran parte del día encerrados dentro de los calcetines y los zapatos. En los días calurosos, los pies calzados pueden pasar varias horas cubiertos y húmedos de sudor. El calor, la falta de luz y la humedad es todo lo que un hongo desea para proliferarse.
Además de eso, los dedos de los pies están en el punto del cuerpo más alejado del corazón, no siendo tan bien vascularizados como los dedos de las manos. Siendo así, los anticuerpos y las células de defensa del organismo no llegan a las uñas de los pies con tanta facilidad como a otras partes del cuerpo.
¿La micosis de uña es contagiosa?
La micosis de uña se puede transmitir de una persona a otra, pero esta forma de transmisión es infrecuente.
Compartir lijas o cortador de uñas puede ser un modo de transmisión, pero en general es necesario un contacto íntimo y frecuente como, por ejemplo, personas que viven en la misma casa y adquieren la onicomicosis una de otra.
No se adquiere micosis de uña simplemente dando las manos o tocando objetos manipulados por alguien infectado.
Factores de riesgo
La presencia de algunos factores favorece la infección de la uña por hongos. Por ejemplo, los pacientes con pie de atleta, que es una infección micótica de la piel de los dedos, presentan un mayor riesgo de desarrollar también infección fúngica de las uñas. Otros factores de riesgo son:
- Diabetes mellitus.
- Vejez.
- VIH.
- Uso de medicamentos inmunosupresores.
- Problemas inmunológicos.
- Antecedentes familiares de onicomicosis.
- Psoriasis.
- Problemas de circulación de la sangre en las extremidades inferiores.
- Tabaquismo.
Los atletas también son un grupo de riesgo para la onicomicosis. Estos individuos suelen estar con los pies frecuentemente calzados y húmedos de sudor en virtud de la transpiración, además de presentar una mayor incidencia de traumatismo en la uña debido al impacto de sus actividades físicas.
Aunque existe una clara predisposición familiar, es perfectamente posible que en una misma familia haya personas que padezcan de onicomicosis y otras que no. En algunos casos, no podemos encontrar una causa clara para la micosis en la uña, pero puede tratarse de un simple acontecimiento, como una grieta en la uña o un corte en la piel al cortarse las uñas, que sirva de puerta de entrada para el hongo.
Síntomas
La micosis de uña no suele producir ningún síntoma además de los cambios cosméticos en las uñas. En casos más graves, sin embargo, puede causar dolor.
En pacientes diabéticos o inmunodeprimidos, la onicomicosis puede servir como puerta de entrada para las bacterias, lo que favorece la aparición de infecciones secundarias tales como erisipela o celulitis.
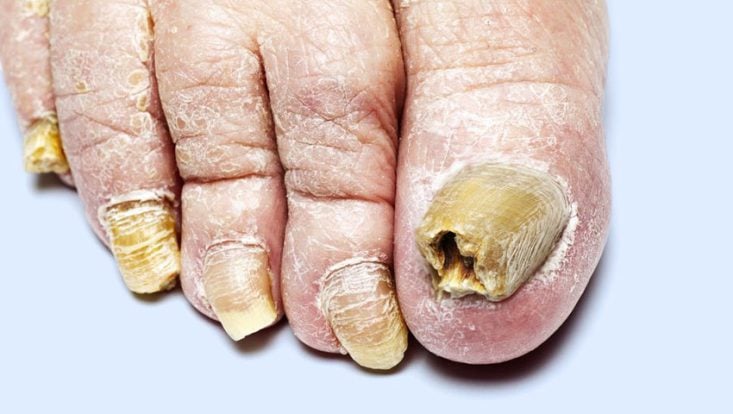
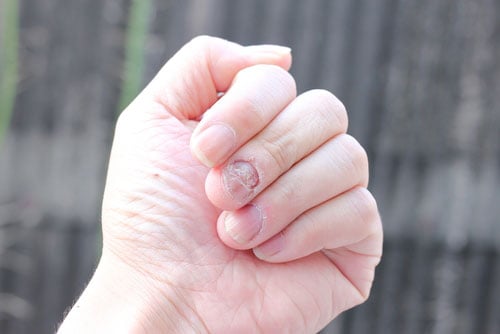
Las lesiones de la uña causadas por la onicomicosis presentan algunas variaciones en su presentación, dependiendo del tipo de hongo y de la gravedad de la infección. En general, la micosis de uña suele presentar uno o más de los siguientes signos:
- Engrosamiento de la uña.
- Fragilidad de la uña, dejándola quebradiza.
- Distorsiones en la forma de la uña.
- Pérdida del brillo de la uña, dejándola opaca.
- Oscurecimiento de la uña.
- Desprendimiento de la uña con relación a su lecho en la piel.
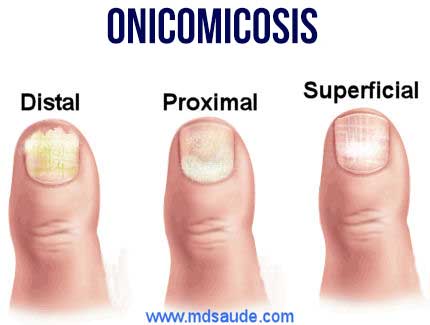
Las formas más comunes de onicomicosis son:
- Onicomicosis subungueal distal.
- Onicomicosis subungueal proximal.
- Onicomicosis blanca superficial.
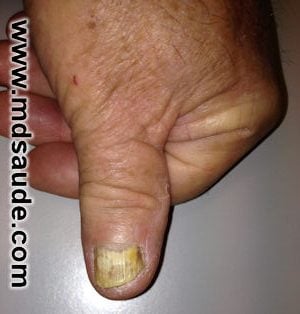
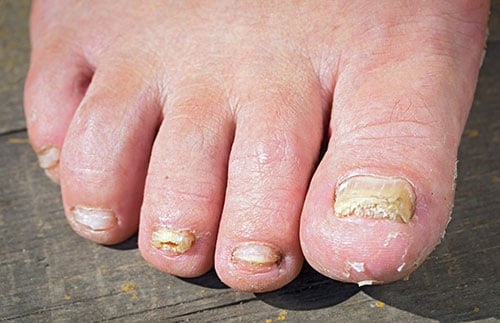
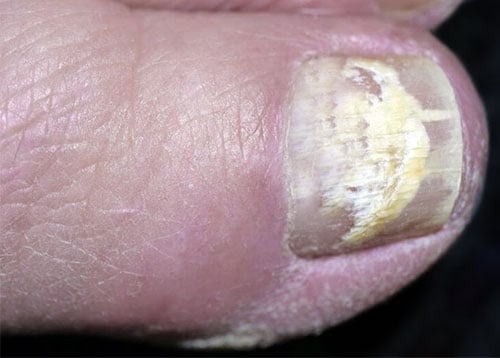
Onicomicosis subungueal distal
Es la forma más común y se caracteriza por la infección de la punta de la uña. El primer dedo del pie (dedo gordo) suele ser el primero a ser afectado.
La infección comienza con una decoloración blanquecina, amarillenta o pardusca en una de las puntas laterales de las uñas, extendiéndose lentamente a través de la uña, hacia la cutícula.
La uña puede desplegar y la punta suele partir y caer, exponiendo la piel que sirve como un lecho para la uña.
Onicomicosis subungueal proximal
Es la forma menos común de la onicomicosis. Su presentación es muy similar a la onicomicosis subungueal distal; sin embargo, la progresión ocurre de manera opuesta, comenzando cerca de la cutícula y luego extendiéndose hacia la punta de la uña.
Este tipo de micosis de uña ocurre habitualmente en pacientes inmunodeprimidos, siendo común en los pacientes con VIH.
Onicomicosis superficial blanca
Es una forma común en los niños, pero en los adultos representa solamente un 10% de los casos de micosis de uña.
Se caracteriza por la aparición de manchas blancas sobre la superficie de la uña, generalmente más cerca de la cutícula que de la punta.
Cuando no se trata, las manchas tienden a extenderse de forma centrífuga en toda la uña, dejándola casi toda blanca, además de áspera y quebradiza.
Para ver más imágenes de onicomicosis, vaya a: Fotos de onicomicosis (hongos en las uñas).
Diagnóstico
Las lesiones de las uñas de la onicomicosis pueden parecerse a las lesiones de uña de otras enfermedades como psoriasis, eczema, trauma, liquen plano, deficiencia de hierro, etc.
La mayoría de los estudios muestra que la onicomicosis representa solamente la mitad de los casos de lesiones de uñas. En muchas situaciones no es posible afirmar que el paciente sufre de onicomicosis solamente mirando y examinando la uña.
Por lo tanto, dado el amplio diagnóstico diferencial de la distrofia ungueal, preferimos confirmar la presencia de hongos antes del tratamiento. La investigación adecuada incluye raspado de uñas para cultivo de hongos, además de una prueba que produce resultados más rápidos, como una preparación de hidróxido de potasio (KOH) o una tinción con ácido peryódico de Schiff (PAS).
Solemos iniciar el tratamiento antes de que salga el resultado del cultivo si la preparación de KOH o la tinción de PAS identifican la presencia de hongos.
Sin embargo, a diferencia del cultivo, las preparaciones de KOH y PAS no son capaces de distinguir el tipo de hongo causante. Los pacientes son tratados por infección por dermatofitos (la causa más común de onicomicosis) mientras esperan los resultados del cultivo, a menos que el escenario clínico sugiera otra etiología. Por ejemplo, la micosis de la uña que ocurre en asociación con paroniquia crónica sugiere más una infección por Cándida que una infección por dermatofitos.
Tratamiento
La micosis de uña es una infección difícil de tratar porque las uñas crecen lentamente y reciben poco suministro de sangre. Hasta hace poco, los medicamentos utilizados para el tratamiento de la onicomicosis no eran muy eficaces y los resultados eran, frecuentemente, decepcionantes.
En la última década, sin embargo, los tratamientos para los pacientes con onicomicosis mejoraron sustancialmente debido, principalmente, a la introducción de medicamentos antifúngicos orales más eficaces.
Actualmente, disponemos de al menos 5 opciones de tratamiento para la micosis de la uña, que se pueden utilizar en diferentes niveles de gravedad de la lesión y el tipo de hongo involucrado:
- Tratamiento tópico con esmaltes de uñas fungicidas.
- Antifúngicos en tabletas por vía oral.
- Tratamiento láser.
- Terapia fotodinámica.
- Cirugía.
Los tratamientos tópicos y orales son los que mejores resultados tienen y están más avalados por estudios científicos. Los tratamientos con láser y la terapia fotodinámica aún tienen pocos estudios sobre su efectividad (lo explicamos más adelante).
La principal ventaja de la terapia tópica es el riesgo insignificante de efectos adversos graves e interacciones medicamentosas en comparación con la terapia antimicótica oral.
Sin embargo, la terapia tópica requiere cursos de tratamiento más largos y, a menudo, es menos eficaz, en particular cuando la micosis es extensa o está asociada con la afectación de la matriz ungueal y la lúnula (media luna blanca en la base de la uña).
Onicomicosis por dermatofitos
La gravedad de la micosis influye en las opciones de tratamiento:
- Para la onicomicosis dermatofítica confirmada o sospechada de intensidad leve a moderada (p. ej., onicomicosis subungueal distal que afecta menos del 50 % de la uña y respeta la matriz/lúnula), las terapias orales y/o tópicas son opciones válidas.
- Para la onicomicosis dermatofítica confirmada o sospechada de intensidad grave (p. ej., onicomicosis subungueal distal con compromiso de más del 50 % de la uña o compromiso de la matriz/lúnula, onicomicosis subungueal proximal u onicomicosis distrófica total), el tratamiento debe ser con un antimicótico por vía oral.
- Para la onicomicosis blanca superficial, el tratamiento tópico solo suele ser suficiente debido a la ubicación superficial de la infección fúngica.
Onicomicosis dermatofítica leve a moderada
Las opciones de tratamiento de primera línea para la onicomicosis leve a moderada incluyen terbinafina oral y varios agentes tópicos, incluidos efinaconazol, amorolfina, tavaborol y ciclopirox.
El tratamiento tópico sólo debe realizarse con antifúngicos específicamente indicados para enfermedades de las uñas, como las enumeradas anteriormente. Los agentes antimicóticos tópicos desarrollados para infecciones de la piel a menudo son ineficaces para la onicomicosis debido a la penetración insuficiente de la placa ungueal.
Aunque la terapia antimicótica oral se considera el tratamiento estándar de oro para la onicomicosis debido a las tasas más altas de curación completa y ciclos de tratamiento más cortos en comparación con la terapia tópica, el cuadro clínico del paciente debe determinar si la terapia oral es el tratamiento más apropiado para la onicomicosis leve a moderada.
Los ejemplos de escenarios en los que se puede preferir la terapia tópica incluyen:
- Pacientes con contraindicaciones para la terapia antifúngica sistémica.
- Pacientes con riesgo de interacciones medicamentosas con antifúngicos sistémicos.
- Pacientes que prefieren evitar el tratamiento sistémico (especialmente cuando tienen tres o menos uñas involucradas y con intensidad leve).
- Los niños pueden ser candidatos más favorables para la terapia tópica que los adultos debido a que la superficie de la uña es más delgada y la tasa de crecimiento de la uña es más rápida.
Estudios recientes muestran que los medicamentos orales como la terbinafina y el itraconazol tienen tasas de curación más altas que la griseofulvina y el ketoconazol, los medicamentos más utilizados en el pasado.
Tasas de curación de la onicomicosis de los principales antimicóticos orales:
- Terbinafina (73 a 79%).
- Itraconazol (56 a 70%).
- Griseofulvina (54 a 66%).
- Fluconazol (43 a 52%).
Entre los antimicóticos tópicos, la tasa de curación promedio es mucho más baja:
- Efinaconazol (15 a 25%).
- Amorolfina (38 a 46%).
- Tavaborol (15 a 18%).
- Ciclopirox (8%).
A pesar de tener bajas tasas de curación después de 6 a 12 meses de tratamiento, los antifúngicos tópicos presentan resultados sustancialmente mejores que el tratamiento con placebo, cuya tasa de curación varió del 1 al 5% en varios estudios.
Cuanto más leve sea la onicomicosis, mejores serán los resultados del tratamiento tópico.
Onicomicosis dermatofítica moderada a severa
La terbinafina oral es el tratamiento de primera línea para la onicomicosis dermatofítica de moderada a grave intensidad. El itraconazol es una alternativa para los pacientes que no toleran la terbinafina o que no han podido curarse con ella.
Onicomicosis superficial blanca
La onicomicosis superficial blanca se puede tratar con la extirpación mecánica del área afectada (raspando la placa ungueal superficial) seguida del uso de un agente antimicótico tópico para la onicomicosis.
La duración del tratamiento antifúngico depende de la respuesta clínica. Pueden ser necesarios hasta varios meses de tratamiento.
Levadura y onicomicosis por hongos no dermatofitos
Los datos sobre la eficacia de los tratamientos para la onicomicosis causada por levaduras (principalmente Candida albicans) u hongos no dermatofitos son limitados. El itraconazol se considera el tratamiento de elección para estos pacientes. La terbinafina oral también puede ser efectiva en algunos casos.
Las terapias tópicas (efinaconazol, amorolfina, tavaborol y ciclopirox) parecen tener cierta actividad contra levaduras y hongos no dermatofitos, sin embargo, se necesitan más estudios para aclarar la efectividad real de estos agentes como monoterapia en estos casos.
Dosis
Terbinafina
El tratamiento con tabletas de terbinafina por vía oral debe realizarse de la siguiente manera:
- Onicomicosis en las uñas de las manos: 1 comprimido de 250 mg al día durante 6 semanas.
- Onicomicosis en las uñas de los pies: 1 comprimido de 250 mg al día durante 12 semanas.
Para obtener más información sobre la terbinafina, lea: Terbinafina: Dosis y efectos secundarios.
Itraconazol
Hay dos dosis aceptables para el uso de itraconazol en la onicomicosis:
- Onicomicosis en las uñas de las manos: 200 mg dos veces al día durante una semana. Repita el tratamiento después de 1 mes o 200 mg al día durante 6 semanas.
- Onicomicosis en las uñas de los pies: 200 mg dos veces al día durante una semana. Repita el tratamiento después de 1 mes y después de 2 meses o 200 mg al día durante 12 semanas.
Efinaconazol
La solución de efinaconazol al 10 % debe aplicarse directamente en las uñas una vez al día durante 48 semanas. Se aplica una gota en la superficie de cada uña afectada; para la uña del primer dedo del pie (dedo gordo), se debe aplicar una gota adicional en la punta de la uña.
Amorolfina
La amorolfina al 5% se debe aplicar una vez a la semana después de limar la superficie de la uña con una lima desechable y limpiarla con alcohol. Las uñas generalmente se tratan durante seis meses; las uñas de los pies se tratan durante 9 a 12 meses.
Tavaborol
La solución de Tavaborole al 5% debe aplicarse en la superficie y debajo de la punta distal de las uñas infectadas una vez al día durante 48 semanas.
Ciclopirox
El esmalte de uñas de ciclopirox al 8% debe aplicarse una vez al día en la uña afectada. La uña debe limpiarse con alcohol una vez a la semana y la parte suelta e infectada de la uña debe retirarse periódicamente. El tratamiento debe continuar hasta que se resuelvan las lesiones o hasta 48 semanas.
Una vez curada la micosis de la uña, si el paciente no tiene cuidado, la tasa de reinfección puede llegar al 50%. Por ello, hay que tener cuidado con los pies para que las uñas no vuelvan a ser colonizadas por hongos.
Tratamiento con láser
Aunque los tratamientos con láser están de moda, los datos sobre la eficacia de esta terapia aún son limitados. Los mecanismos de acción y los regímenes óptimos para estos tratamientos aún no están claros.
El respaldo científico para los dispositivos láser se limita a estudios no controlados que documentan la mejoría clínica en proporciones variables de pacientes. Los ensayos clínicos aleatorizados de terapia láser muestran resultados deficientes.
Terapia fotodinámica
La terapia fotodinámica implica la aplicación de un fotosensibilizador tópico seguido de la irradiación del sitio de tratamiento con una fuente de luz adecuada.
Al igual que con el tratamiento con láser, la terapia fotodinámica aún carece de una base científica adecuada. El éxito del tratamiento con esta modalidad se ha publicado solo en informes de casos y pequeños estudios de baja calidad.
Cirugía
La extracción quirúrgica de las uñas generalmente se reserva para pacientes que no pueden ser tratados con éxito solo con terapia farmacológica.
La terapia antimicótica tópica o sistémica generalmente debe iniciarse después de la cirugía. Las recurrencias son comunes en ausencia de tratamientos tópicos o sistémicos después de la cirugía.
Referencias
- Fungal Nail Infections – Centers for Disease Control and Prevention (CDC).
- Onychomycosis: Pathogenesis, Diagnosis, and Management – Clinical microbiology reviews.
- Treating Onychomycosis – American Family Physician.
- Onychomycosis: Epidemiology, clinical features, and diagnosis – UpToDate.
- Onychomycosis: Management – UpToDate.
- Onychomycosis – Medscape.
Autor(es)
Médico licenciado por la Universidad Federal de Río de Janeiro (UFRJ), con títulos de especialista en Medicina Interna por la Universidad Federal de Río de Janeiro (UFRJ) y de Nefrología por la Universidad Estadual de Río de Janeiro (UERJ) y por la Sociedad Brasileña de Nefrología (SBN). Actualmente vive en Lisboa, Portugal, tiene títulos reconocidos por la Universidad de Oporto y por el Colegio de Nefrología de Portugal.





Deja un comentario