¿Qué es el asma?
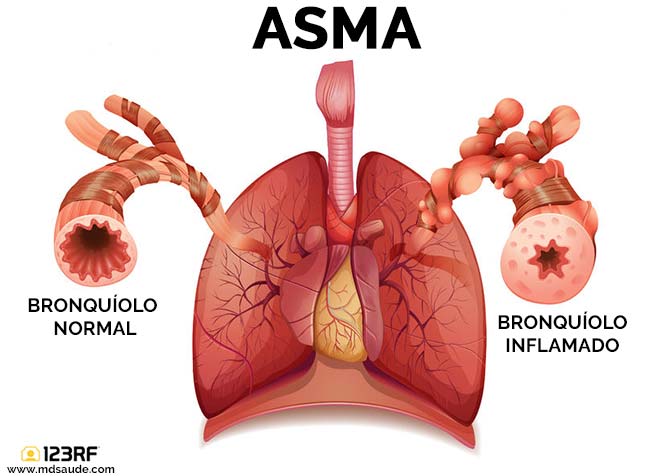
El asma bronquial es una enfermedad respiratoria muy común causada por la inflamación de los pequeños canales de aire de los pulmones llamados bronquios y bronquiolos.
El proceso inflamatorio lleva a la formación de edemas, aumento de la producción de moco y espasmos del árbol bronquial, obstaculizado el paso de aire a través de los pulmones.
Este proceso se denomina broncoespasmo, que es el estrechamiento de la luz bronquial como consecuencia de la contracción de la musculatura de los bronquios, y se caracteriza clínicamente por dificultad para respirar, sibilancia, tos y sensación de opresión en el pecho.
Cómo surge
Para que podamos explicar qué es el asma y cómo surge, debemos en primer lugar revisar algunos aspectos básicos de la anatomía del aparato respiratorio.
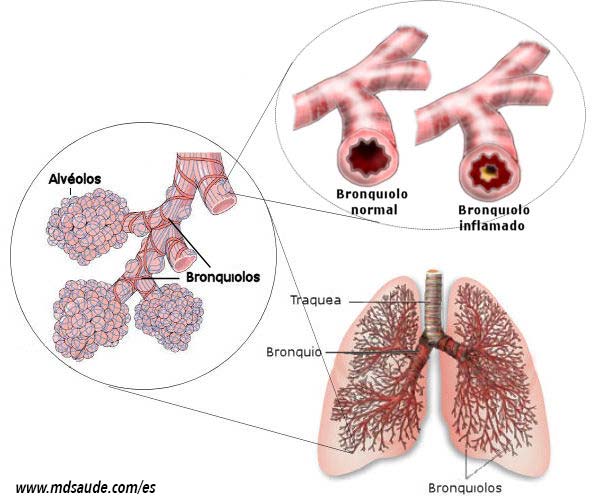
Cuando inhalamos, el aire entra por la fosa nasal (o la boca), pasa por la laringe y llega a la tráquea, un gran conducto que da origen a las vías respiratorias inferiores.
La tráquea se bifurca, formando los bronquios principales, cada uno de los cuales conduce a uno de los pulmones. A medida que avanzan hacia los pulmones, los bronquios se ramifican en segmentos cada vez más pequeños, llamados bronquiolos, que, a su vez, terminan en los alvéolos, la estructura donde se produce la oxigenación de la sangre.
Los bronquiolos terminales son canales de aire muy pequeños, que tienen un diámetro de solamente 0,5 mm.
Por razones que aún no están claras, los pacientes con asma desarrollan un proceso inflamatorio crónico en sus vías respiratorias pequeñas. Esta inflamación convierte al asmático en una persona con un pulmón extremadamente sensible.
Simples estímulos ambientales, como la exposición al polen, humo, polvo, frío, etc., que son fácilmente tolerados por los pulmones de las personas sanas, suelen provocar una reacción alérgica intensa en los pulmones de los pacientes asmáticos.
Esta reacción exacerbada da lugar a la formación de edema en los bronquiolos, producción excesiva de mucosidad y espasmos en los músculos bronquiales (broncoespasmo), factores que provocan una gran reducción del calibre de las vías respiratorias, dificultando el paso del aire.
El individuo con un ataque de asma tiene dificultad para inhalar, pero una dificultad aún mayor para exhalar, haciendo que parte del aire inhalado quede atrapado dentro de los alvéolos, provocando una hiperinflación de los pulmones.
Afortunadamente, esta obstrucción causada por la reducción del calibre de las vías respiratorias es un proceso reversible, característica esencial que distingue el asma de la bronquitis crónica y del enfisema pulmonar, enfermedades conocidas como EPOC (enfermedad pulmonar obstructiva crónica).
El asma es una enfermedad que puede desaparecer o presentar gran mejora en la adolescencia. En algunos casos, desaparece y vuelve años más tarde en la vida adulta; en otros, se va y nunca más vuelve. También hay pacientes que desarrollarán asma por primera vez en la edad adulta, algunos solamente en la tercera edad.
Síntomas
El asma es una enfermedad que puede ocurrir a cualquier edad, pero es más común en niños. En el 75 % de los casos, se manifiesta antes de 7 años de edad. Se estima que la enfermedad afecta a un 10 % de la población pediátrica y a un 5 % de los adultos.
Los signos y los síntomas del asma más frecuentes son disnea, tos y broncoespasmo (caracterizado por una sibilancia durante la respiración). Muchos pacientes también se quejan de sensación de pesadez o de compresión en el pecho. Una característica típica del asma es el empeoramiento de los síntomas durante la noche.
El asma suele manifestarse en ataques, también llamado exacerbación asmática, que van y vienen, y son desencadenados por algunos factores conocidos, como los virus respiratorios, humo, frío, polvo, pelo de animales, etc.
Cuando sale de las crisis, el paciente no suele tener síntomas, sin embargo, algún grado de broncoespasmo está generalmente presente, especialmente en pacientes con las formas más graves de asma. En general, estos individuos se adaptan a esta leve disminución del calibre de sus vías respiratorias y no presentan quejas en su vida diaria, a menos que necesiten hacer algún esfuerzo.
El asma se clasifica, generalmente, como intermitente, persistente leve, persistente moderado o persistente grave. Clínicamente, cada clase suele presentar las siguientes características:
Asma intermitente
En el asma intermitente, los ataques ocurren con una frecuencia menor que 2 días a la semana, el paciente se despierta menos de 2 noches al mes con ataques, los inhaladores con broncodilatadores solamente son necesarios en menos de 2 días a la semana y el asma no suele influir en las actividades cotidianas.
Asma persistente leve
En el asma persistente leve, los ataques se producen con más frecuencia que 2 días a la semana (pero no todos los días), el paciente se despierta por lo menos 3 a 4 noches al mes con las crisis, los inhaladores con broncodilatadores son necesarios en más de 2 días a la semana (pero no todos los días y no más de 1 vez al día) y el asma puede causar leves limitaciones en las actividades rutinarias.
Asma persistente moderado
En el asma persistente moderado, las crisis asmáticas se presentan todos los días, el paciente se despierta más de una vez a la semana con las crisis, los inhaladores con broncodilatadores son necesarios todos los días y el asma puede causar limitaciones en las actividades rutinarias.
Asma persistente severa
En el asma persistente grave, las crisis asmáticas se presentan diariamente, más de una vez al día, el paciente se despierta todas las noches con las crisis, los inhaladores con broncodilatadores son necesarios varias veces al día y el asma puede causar serias limitaciones en las actividades rutinarias.
Las pruebas respiratorias, que se explicarán más adelante, también se utilizan para ayudar a clasificar la gravedad del asma.
Signos de severidad
Algunos pacientes, además de presentar asma persistente moderado a grave, también pueden presentar crisis asmáticas graves, siendo necesaria atención médica inmediata.
Los signos de severidad de una crisis asmática incluyen:
- Gran esfuerzo para respirar.
- Labios violáceos o azulados.
- Crisis de ansiedad.
- Dificultad para hablar.
- Sudoración intensa.
- Nítido uso de la musculatura torácica, abdominal o del cuello durante la respiración.
- Reducción de la conciencia o confusión mental.
Causas
No sabemos exactamente lo que hace que un individuo desarrolle el asma. Sin embargo, sabemos que hay un fuerte factor genético, porque la enfermedad tiende a afectar a varios miembros de la misma familia. Si uno de los padres tiene asma, el riesgo del niño de padecer la enfermedad es de un 25 %. Si el padre y la madre son asmáticos, el riesgo se eleva a cerca de un 50 %.
La relación con procesos alérgicos es también muy evidente, siendo muy común la asociación de asma con otras alergias, tales como dermatitis atópica, rinitis alérgica, urticaria, etc.
Pacientes obesos, fumadores, fumadores pasivos, personas cuya madre fumó durante el embarazo, bebés con bajo peso al nacer, personas expuestas al humo de incendio, pacientes con reflujo gastroesofágico, trabajadores expuestos a determinados productos químicos o al contacto con plaguicidas también aumentan el riesgo de desarrollar asma bronquial.
Factores desencadenantes
En general, en los pacientes con asma, los ataques se desencadenan por factores conocidos que deben ser evitados siempre que es posible. En la gran mayoría de los casos, los factores predisponentes son sustancias aspiradas por el aire.
Entre los desencadenantes más comunes de la crisis de asma están:
- Humo.
- Cigarrillos.
- Contaminación atmosférica.
- Polen.
- Polvo.
- Pelo de animales domésticos.
- Moho
- Infecciones virales o bacterianas de las vías respiratorias.
- Fuerte olor de productos químicos (pintura, perfume, queroseno, etc.)
- Aire frío.
- Ácaros.
- Ambientes con cucarachas.
- Alergia a ciertos alimentos (huevos, leche, cacahuetes, soja, mariscos, colorantes, etc.).
- Medicamentos (aspirina, antiinflamatorios y bloqueadores beta).
Para más detalles sobre los factores desencadenantes de crisis asmática, lee el siguiente artículo: Cómo evitar las crisis de asma.
Asma inducido por el ejercicio
Algunas personas desarrollan crisis de asma después de practicar actividades físicas. El nombre asma inducido por el ejercicio no es el más apropiado, pues puede llevar a la falsa comprensión que los ejercicios puedan causar asma.
De hecho, la actividad física puede desencadenar una crisis de asma en un paciente previamente asmático. Por lo tanto, el término más correcto es broncoespasmo inducido por el ejercicio o broncoconstricción inducida por el ejercicio.
En la mayoría de los casos, la práctica de ejercicios físicos agrava el asma existente y sintomático. Sin embargo, hay casos en los que el paciente solo tiene ataques de asma después de la actividad física. El esfuerzo es el único desencadenante del broncoespasmo.
Las crisis de broncoespasmo suelen aparecer 10 a 15 minutos después del comienzo de una actividad física moderada a intensa. En general, los síntomas desaparecen después de 30 minutos de descanso. Actividades físicas realizadas en ambientes fríos aumentan el riesgo de broncoespasmo inducido por ejercicios.
El uso de broncodilatadores 10 minutos antes de la actividad física ayuda a prevenir el broncoespasmo y evita que el paciente asmático se convierta en sedentario.
Diagnóstico
La investigación de un paciente con sospecha de asma se centra predominantemente en la evaluación de los síntomas y en las pruebas que evalúan la función pulmonar. Otras pruebas auxiliares, incluidas radiografías de tórax, análisis de sangre y pruebas de alergia, son útiles en pacientes seleccionados, pero por sí mismas no pueden establecer o refutar el diagnóstico de asma.
En niños, principalmente en los menores, el asma puede ser difícil de diagnosticarse porque muchas otras enfermedades respiratorias pueden causar síntomas similares y las pruebas que se describen a continuación no suelen ser adecuadas para los niños.
En los niños, por lo tanto, el pediatra puede optar por una prueba terapéutica si existe sospecha de asma. Si los síntomas mejoran con el tratamiento para el asma, lo más probable es que el niño tenga asma.
Espirometría
La espirometría es un estudio realizado para evaluar cómo los pulmones trabajan. La prueba es muy sencilla y mide el flujo de aire qué exhala el paciente y a qué velocidad lo hace.
Para esto, debes llenar los pulmones de aire y luego soplar lo más rápido posible en una boquilla que está conectada a una computadora. El espirómetro evalúa dos medidas:
- El volumen de aire que puedes exhalar en el primer segundo de expiración, llamado volumen espiratorio forzado en el primer segundo o FEV1.
- La cantidad total de aire que puedes exhalar, llamado capacidad vital forzada o CVF.
Para obtenerse una lectura más confiable, el médico puede pedirte que soples en el espirómetro más de una vez.
Una vez que el médico evalúe que la prueba fue ejecutada de manera satisfactoria, comparará los resultados con los valores de referencia, que son valores promedios obtenidos por personas de la misma edad, sexo y altura. De esta manera es posible evaluar signos de obstrucción de las vías aéreas.
El médico repetirá la prueba después de administrar a través de un inhalador un medicamento broncodilatador, que sirve para dilatar las vías respiratorias. Los pacientes con asma presentan, generalmente, una mejora relevante de los resultados de la espirometría después de usar el broncodilatador, un resultado que no se observa, por ejemplo, en un paciente con bronquitis crónica (EPOC).
Flujo espiratorio máximo
El medidor de flujo espiratorio máximo, llamado también medidor de peak flow, es una alternativa más sencilla de evaluar la obstrucción de las vías aéreas. El resultado obtenido por el peak flow se llama flujo espiratorio máximo (FEM).
Mientras que en la espirometría el paciente necesita soplar a través de una boquilla que está conectada a una computadora, el medidor de flujo máximo es un pequeño dispositivo manual que puede tener en casa y se utiliza para medir qué tan rápido puede soplar el aire de sus pulmones de una sola vez, de forma corta y explosiva.
Al igual que con la espirometría, los resultados deben compararse con los valores de referencia. Una mejora de al menos un 20 % en el resultado después de usar broncodilatadores habla claramente a favor del asma.
Esta prueba, aunque más sencilla, requiere un poco de práctica para ser hecha correctamente y no proporciona resultados tan fiables como la espirometría. Por lo tanto, termina siendo más útil en el seguimiento de los pacientes que ya tienen el diagnóstico de asma.
Como se puede hacerlo en casa en cualquier momento, es útil, pues evalúa la función pulmonar a lo largo del día. Conocer el patrón de FEM ayuda al paciente a reconocer cuando su asma está empeorando.
Si el paciente sospecha que haya un factor desencadenante del asma en su trabajo, él puede llevar el medidor de peak flow para el trabajo y comparar los resultados antes y después.
Tratamiento
El tratamiento del asma es un tema complejo y merece un artículo exclusivo. Lo que damos a continuación es solamente un resumen de las opciones más utilizadas en la actualidad.
Broncodilatadores agonistas beta-2
Broncodilatadores agonistas beta-2 son fármacos que actúan relajando los músculos de los bronquios, aumentando su calibre y facilitando el paso de aire.
Como el mecanismo de obstrucción del asma es el broncoespasmo, los broncodilatadores son grandes opciones para revertir los síntomas de la enfermedad.
Los agonistas beta-2 aunque sean eficaces en la lucha contra los síntomas y tengan rápido inicio de acción, no actúan directamente en la causa del asma, que es la inflamación de las vías respiratorias.
Se administran broncodilatadores por vía inhalatoria. Hay los broncodilatadores de corta acción (4 a 6 horas), como el salbutamol y el fenoterol, y los broncodilatadores de larga duración (12 a 24 horas), como el salmeterol y el formoterol.
Corticoides inhalados
Los corticoides son fármacos derivados de la hormona cortisol y tienen potente efecto antiinflamatorio. Por esta razón, los corticoides por vía inhalada se utilizan con frecuencia en el tratamiento del asma.
Entre las opciones de corticoides inhalados más utilizadas podemos mencionar: fluticasona, budesonida, beclometasona, flunisolida, ciclesonida, triamcinolona y mometasona.
A diferencia de los corticoides tomados por vía oral o intravenosa, los corticoides por vía inhalada tienen un riesgo relativamente bajo de efectos secundarios y son generalmente seguros para el uso diario y a largo plazo.
Los corticoides inhalados se utilizan a menudo en asociación con agonistas beta-2 de larga duración.
Modificadores de leucotrienos
Los modificadores de leucotrienos son fármacos usados por vía oral en tableta o jarabe que ayudan a abrir las vías respiratorias, disminuyendo la inflamación y reduciendo la producción de moco.
Son menos eficaces que los corticoides, así que generalmente no son utilizados aislados para el tratamiento del asma, sino como fármacos complementarios.
Entre las opciones disponibles en el mercado incluyen: montelukast, zafirlukast y zileutona.
Teofilina
Teofilina es un medicamento oral con efecto broncodilatador. Ampliamente utilizado en el pasado, actualmente es una opción de tratamiento complementario.
Omalizumab
El omalizumab es un medicamento relativamente nuevo indicado para el tratamiento del asma alérgica que no puede ser controlada con los corticoides y agonistas beta-2.
El fármaco es una terapia anti-inmunoglobulina E (anti-IgE) y se administra generalmente por vía subcutánea a cada 2 o 4 semanas.
El omalizumab está aprobado para pacientes mayores de 6 años de edad con un nivel de IgE sérica de 30 a 700 UI/mL y sensibilidad documentada a un alérgeno perenne. Si el control del asma no mejora después de un período de prueba razonable (de tres a seis meses), se debe suspender el medicamento.
Nuevos medicamentos para el asma grave
Otros medicamentos aprobados recientemente para el asma de difícil control son:
- Mepolizumab (anticuerpo monoclonal contra IL-5).
- Reslizumab (anticuerpo monoclonal contra IL-5).
- Benralizumab (anticuerpo monoclonal contra IL-5).
- Dupilumab (anticuerpo anti-subunidad alfa del receptor IL-4).
- Tezepelumab (linfopoyetina estromal antitímica).
Referencias
- Guidelines for the Diagnosis and Management of Asthma (EPR-3) – National Heart, Lung, and Blood Institute (NHLBI).
- White Book on Allergy – Section 2.2. Asthma – World Allergy Organization (WAO).
- Asthma – Centers for Disease Control and Prevention (CDC).
- Pocket guide for asthma management and prevention – Global Initiative for Asthma – GINA.
- Diagnosis of asthma in adolescents and adults – UpToDate.
- An overview of asthma management – UpToDate.
- Treatment of severe asthma in adolescents and adults – UpToDate.
- Ferri FF. Asthma. In: Ferri’s Clinical Advisor 2015: 5 Books in 1. Philadelphia, Pa.: Mosby Elsevier; 2015.
Autor(es)
Médico licenciado por la Universidad Federal de Río de Janeiro (UFRJ), con títulos de especialista en Medicina Interna por la Universidad Federal de Río de Janeiro (UFRJ) y de Nefrología por la Universidad Estadual de Río de Janeiro (UERJ) y por la Sociedad Brasileña de Nefrología (SBN). Actualmente vive en Lisboa, Portugal, tiene títulos reconocidos por la Universidad de Oporto y por el Colegio de Nefrología de Portugal.








Deja un comentario