¿Qué es la mastitis?
La mastitis es una condición caracterizada por la inflamación del tejido mamario, generalmente benigna y bastante prevalente entre las mujeres en período de lactancia, particularmente en las primeras 6 a 12 semanas después del parto. Sin embargo, es importante señalar que esta condición también puede ocurrir en mujeres que no están amamantando y, aunque menos común, incluso en hombres. A menudo, la mastitis es resultado de una infección, que puede llevar a síntomas incómodos, como dolor e hinchazón en la región afectada del pecho.
La inflamación de la mastitis es habitualmente provocada por una infección bacteriana, siendo la bacteria Staphylococcus aureus el agente más común. Sin embargo, no todas las mastitis tienen origen infeccioso y no siempre el tratamiento necesita ser realizado con antibióticos.
En este artículo dividiremos la explicación de la mastitis en dos grandes grupos:
- Mastitis durante la lactancia (mastitis puerperal).
- Mastitis no relacionada con la lactancia.
Mastitis puerperal
¿Qué es la mastitis puerperal?
La mastitis puerperal, también llamada mastitis lactacional o mastitis de la lactancia, es una inflamación de las glándulas mamarias que ocurre en mujeres en fase de lactancia materna y se presenta con enrojecimiento en los senos, dolor, escalofríos y fiebre alta.
Del 10 al 20% de las mujeres desarrollan al menos un episodio de mastitis durante el período de lactancia. En la mayoría de los casos, la inflamación ocurre en los tres primeros meses de lactancia, pero nada impide que pueda ocurrir en etapas posteriores.
La bacteria Staphylococcus aureus es el agente más común de la mastitis puerperal, responsable de más de la mitad de los casos. Otras bacterias menos frecuentes incluyen Streptococcus pyogenes (grupo A o B), Escherichia coli, especies de Bacteroides, especies de Corynebacterium y estafilococos coagulasa-negativos (por ejemplo, Staphylococcus lugdunensis).
Causas
El principal factor de riesgo para la mastitis puerperal es la estasis láctea, es decir, la permanencia de leche retenida en uno de los conductos mamarios por un tiempo prolongado. La estasis de la leche puede ocurrir por alguna obstrucción de uno de los conductos de la mama o por un vaciado incompleto de los senos por el bebé durante la lactancia.
En general, la secuencia de eventos que lleva al surgimiento de la mastitis lactacional es la siguiente:
- Si el bebé no está agarrando el pecho correctamente, pueden surgir grietas o erosiones en el pezón que facilitan la entrada de bacterias de la piel de la mano o de la boca del bebé.
- La lesión en el pezón puede causar una inflamación local que resulta en la compresión de uno o más conductos mamarios, lo que reduce la capacidad de drenaje de la leche.
- Además de la obstrucción de los conductos, el dolor en el pezón hace que la madre tenga dificultad para llevar hasta el final cada toma de leche, permitiendo la acumulación de leche en los conductos mamarios.
- Si los problemas con el drenaje persisten por más de 24 horas, las bacterias que penetraron el tejido mamario a través de la herida en el pezón comienzan a multiplicarse en la leche estancada, lo que lleva al desarrollo de la mastitis lactacional.
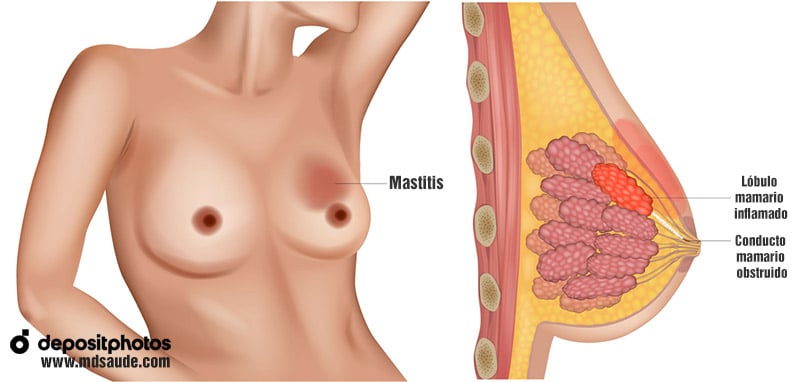
En resumen, la mastitis de lactancia se produce básicamente cuando las bacterias presentes en la piel de los pechos o en la boca del bebé consiguen llegar a una zona del pecho donde hay estasis de leche.
Factores de riesgo
El riesgo de que una madre lactante tenga mastitis puerperal es más elevado si se presenta una o más de las siguientes situaciones:
- Ya haber tenido mastitis puerperal en otras ocasiones.
- Bloqueo parcial del conducto de leche, provocando reducción de drenaje y estancamiento.
- Presión frecuente sobre las mamas, como por ejemplo, uso de sujetador apretado o cinturón de seguridad del coche.
- Producción excesiva de leche, que no puede ser totalmente drenada en cada toma.
- Vaciamiento poco frecuente del seno.
- Escoriación o grietas en el pezón que dificultan la lactancia y sirven como puerta de entrada para bacterias.
- Interrupción temprana de la lactancia materna.
- Estrés materno o fatiga excesiva.
- Desnutrición materna.
- Uso frecuente de bombas para extraer la leche (son menos eficaces que las tomas para vaciar las mamas).
La mejor manera de prevenir la mastitis puerperal es a través de la correcta técnica de lactancia, con un agarre adecuado del bebé, buscando un vaciado eficaz del seno en cada toma y evitando la aparición de lesiones en los pezones que sirven de entrada para la invasión de bacterias.
Síntomas
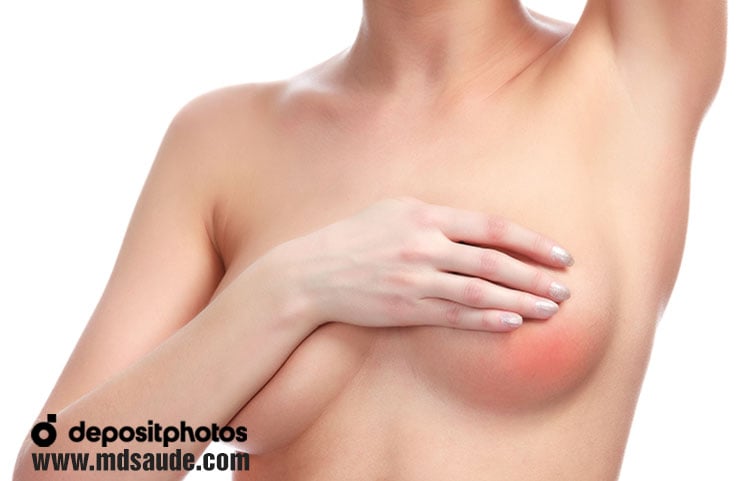
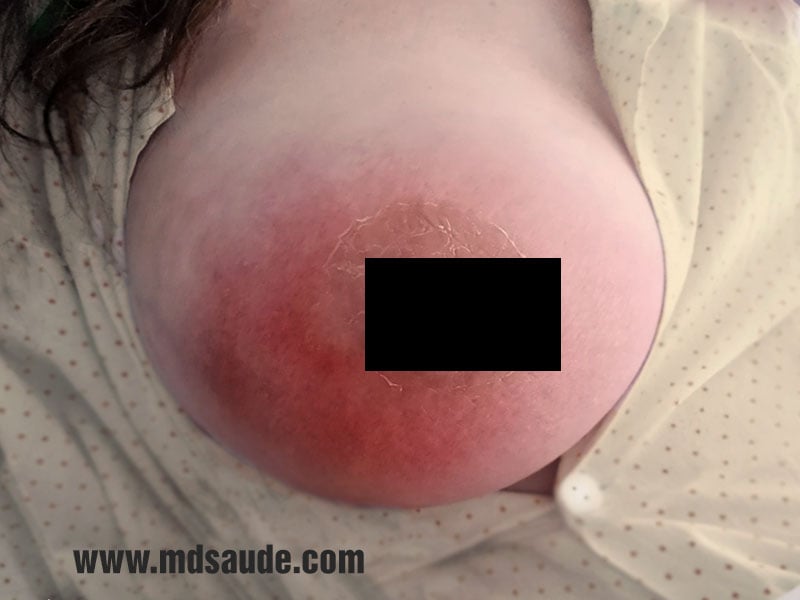
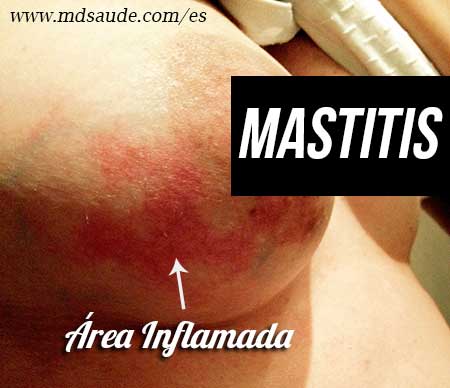
La mastitis puerperal presenta como principales signos y síntomas el endurecimiento en un punto de la mama, enrojecimiento local, dolor, cansancio, escalofríos y fiebre, generalmente por encima de los 38ºC.
Al tacto, la zona de la mama afectada suele estar endurecida, con aumento de temperatura y dolorosa. La mastitis de la lactancia suele afectar sólo uno de los senos, siendo rara la infección bilateral simultánea.
El cuadro suele comenzar de forma leve, primero con el endurecimiento de una región de la mama, indicando estancamiento de la leche en este sitio. A partir de ahí, pueden surgir dolor y un pequeño enrojecimiento local. El vaciado adecuado de la mama en este momento es importante para evitar la progresión de la inflamación. Si el estancamiento de la leche no se resuelve en 12 a 24 horas, puede haber infección en el lugar, surgiendo entonces los síntomas de fiebre alta, escalofríos y postración.
Si no se trata correctamente, la mastitis de la lactancia puede evolucionar con la formación de abscesos, convirtiéndose en un cuadro grave con riesgo de sepsis y necesidad de hospitalización. Ante los primeros signos de inflamación de la mama, consulte a su ginecólogo o al pediatra de su hijo para que el tratamiento adecuado pueda iniciarse tempranamente.
Fotos de mastitis

Diagnóstico
En la mayoría de los casos, el diagnóstico de la mastitis es simple y se puede realizar basándose solo en las manifestaciones clínicas. Las pruebas de laboratorio raramente son necesarias.
En los casos más graves, sin embargo, el cultivo de la leche materna puede ser útil para orientar la elección de los antibióticos, especialmente si el tratamiento antibiótico inicial no ha sido efectivo.
Las pruebas de imagen pueden ser necesarias si la mastitis lactacional no muestra signos de mejora después de aproximadamente 48 a 72 horas de antibióticos. El ultrasonido es el método más simple y efectivo para identificar la existencia de un absceso mamario.
Tratamiento
Debido a la incomodidad, la postración y el dolor, y también porque muchas mujeres creen que la leche de la mama inflamada está contaminada y hará daño al bebé, muchas suspenden prematuramente la lactancia materna. ¡Este procedimiento es incorrecto! La suspensión de la lactancia favorece aún más la congestión de la mama y la proliferación de bacterias. El vaciado frecuente del seno es esencial para el éxito del tratamiento.
En cuanto a la seguridad del bebé, no hay de qué preocuparse. La leche materna es muy rica en anticuerpos y sustancias antibacterianas. Además, la acidez del estómago del bebé se encarga de destruir las bacterias y toxinas que se ingieran. Por lo tanto, la lactancia durante la mastitis puerperal no solo está permitida, sino que es totalmente recomendada.
Si el bebé está inquieto durante la toma en el seno afectado, puede ser debido a algún retraso en la bajada de la leche debido a la obstrucción. No tomes esto como una señal de que la leche está haciendo daño al bebé. Mantén la lactancia y drena el resto de la leche con un extractor, si es necesario, después de la finalización de la lactancia.
En los casos más leves, solo el vaciado correcto del seno puede ser suficiente para el control de la mastitis. Sin embargo, cuando hay fiebre alta, malestar o postración, el uso de antibióticos suele ser necesario. Los más utilizados son las penicilinas y cefalosporinas, como dicloxacilina, cefalexina o cefradina. El tratamiento suele ser prescrito por 7 a 14 días, según la gravedad de la infección.
Las clases de antibióticos sugeridas arriba son consideradas seguras durante la lactancia, ya que las cantidades eliminadas en la leche son mínimas y no causan daño al bebé.
Después de la resolución del cuadro, es necesario revisar las técnicas de lactancia para minimizar las posibilidades de un nuevo episodio de mastitis.
¿Qué hacer para aliviar el dolor de la mastitis?
El dolor de la mastitis puede ser controlado con analgésicos comunes, tipo paracetamol, o antiinflamatorios, como el ibuprofeno. Ambos fármacos también actúan contra la fiebre y son seguros para el bebé.
Las medidas que facilitan el drenaje de la leche también ayudan a controlar el dolor. Algunos ejemplos son masajes en los lugares más endurecidos, compresas o baños calientes. El correcto posicionamiento del bebé y el agarre del pezón son importantes, no solo para garantizar el correcto descenso de la leche, sino también para reducir el dolor a la hora de la mamada.
Prevención
Quien ya ha tenido una mastitis puerperal tiene mayor riesgo de tenerla nuevamente. Algunos consejos ayudan a reducir la posibilidad de un nuevo episodio:
- Deja a tu bebé vaciar completamente un seno antes de cambiar a otro durante la mamada.
- Alterna los pechos. Si el bebé fue amamantado antes a la izquierda, comience a la derecha para la próxima toma.
- Asegúrese de que su bebé se ajuste correctamente durante las tomas.
- Si hay signos de leche estancada, haz masajes, aplica una compresa caliente y asegúrate de que el bebé pueda vaciar ese seno.
- Si fumas, deja de hacerlo.
Algunos estudios sugieren que en el caso de las mujeres embarazadas que tuvieron mastitis en el puerperio anterior, la administración del probiótico Lactobacillus al final del embarazo puede reducir la probabilidad de mastitis con el nuevo bebé.
Mastitis no relacionadas con la lactancia
Las formas de mastitis no relacionadas con la lactancia son la mastitis periductal, la mastitis granulomatosa idiopática y la mastitis tuberculosa.
Mastitis periductal
La mastitis periductal es una afección inflamatoria de los conductos subareolares, los pequeños conductos situados debajo del pezón y la areola; se desconoce la causa de la mastitis periductal. Afecta sobre todo a mujeres jóvenes, pero también puede darse en hombres. Es la forma más frecuente de mastitis no lactacional.
La mayoría de los pacientes con mastitis periductal son fumadores. Se cree que el tabaquismo causa daños en los conductos subareolares, lo que provoca necrosis tisular y la consiguiente infección.
Síntomas
La mastitis periductal suele presentarse con inflamación alrededor de la areola. Esta inflamación puede convertirse en una infección, lo que provoca una lesión del conducto y la consiguiente rotura y formación de abscesos.
Los abscesos suelen formarse y drenar espontáneamente en el borde de la areola. Pueden producirse abscesos recurrentes y una fístula de drenaje (es decir, comunicación entre un conducto infectado y la piel).
Diagnóstico
El diagnóstico de la mastitis periductal es esencialmente clínico, basado en el aspecto. Normalmente se realiza una ecografía para descartar un absceso, si hay una masa alrededor de la areola o si los signos de infección no remiten en unos días.
En los casos de secreción purulenta del pezón, debe obtenerse un análisis de la secreción y un cultivo. Las bacterias más comúnmente identificadas en casos de mastitis periductal son estafilococos, enterococos, estreptococos anaerobios, Bacteroides y Proteus.
Tratamiento
La mastitis periductal puede ser un problema crónico. Aproximadamente la mitad de los casos se resuelven con terapia antibiótica junto con aspiración con aguja o incisión y drenaje del absceso, si está presente.
Las mejores opciones de antibioterapia empírica para la mastitis periductal son:
- Amoxicilina-clavulánico 875 mg por vía oral cada 12 horas.
- Dicloxacilina 500 mg por vía oral cuatro veces al día.
- Cefalexina 500 mg por vía oral cuatro veces al día (con metronidazol 500 mg por vía oral tres veces al día si se sospecha infección bacteriana anaerobia).
- Trimetoprima-sulfametoxazol 800/160 mg dos veces al día.
- Doxiciclina 100 mg por vía oral dos veces al día.
La duración óptima de la terapia no es segura; puede utilizarse un ciclo de 5 a 7 días si la respuesta a la terapia es rápida y completa; si es necesario, la duración puede ampliarse a 10 a 14 días.
Los pacientes con episodios repetidos de infección periareolar pueden requerir tratamiento quirúrgico para la escisión de los conductos enfermos.
Mastitis granulomatosa idiopática
La mastitis granulomatosa idiopática (MGI) es una enfermedad inflamatoria benigna rara de la mama de causa desconocida, normalmente unilateral.
La MGI se da con más frecuencia en mujeres jóvenes que han tenido hijos en los últimos 5 años, pero también puede darse en mujeres que nunca se han quedado embarazadas y en hombres. Algunos casos están relacionados con la infección por especies de bacterias Corynebacterium, especialmente Corynebacterium kroppenstedtii.
Las manifestaciones clínicas de la mastitis granulomatosa idiopática pueden ir desde un único nódulo mamario inflamatorio doloroso hasta múltiples nódulos simultáneos con abscesos y/o inflamación y ulceración de la piel. Estos hallazgos pueden ir acompañados de retracción del pezón, formación de cavidades, cambios en «piel de naranja» y adenopatías axilares.
Las mujeres con MGI pueden desarrollar abscesos repetidos durante semanas o meses.
En general, no se necesita ningún tratamiento específico para la MGI, sobre todo en pacientes con lesiones pequeñas (< 5 cm) y unilaterales, sin formación de cavidades ni abscesos. A menudo es una afección inflamatoria autolimitada que suele resolverse lentamente; la resolución completa puede tardar de 5 a 20 meses.
Mastitis tuberculosa
La mastitis tuberculosa es una entidad poco frecuente, incluso en países con una elevada incidencia de tuberculosis pulmonar. Afecta con mayor frecuencia a mujeres en edad reproductiva, incluidas las que están amamantando; los casos en hombres son extremadamente raros.
El hallazgo clínico más frecuente es un nódulo mamario solitario. El nódulo suele ser doloroso, mal definido e irregular. La afectación del pezón y la areola es infrecuente.
El diagnóstico suele hacerse mediante biopsia del nódulo. El tratamiento suele ser el mismo que para la tuberculosis (isoniazida, rifampicina, pirazinamida y etambutol durante dos meses, seguidos de otros cuatro meses de isoniazida y rifampicina).
Referencias
- Lactational mastitis and breast abscess – Australian Family Physician.
- Lactational mastitis – UpToDate.
- Nonlactational mastitis in adults – UpToDate.
- Ferri FF. Mastitis. In: Ferri’s Clinical Advisor 2018. Philadelphia, Pa.: Elsevier; 2018.
- Mastitis: Causes and Management – World Health Organization.
- Management of Mastitis in Breastfeeding Women – American Family Physician.
- Prevention of Infectious Mastitis by Oral Administration of Lactobacillus salivarius PS2 During Late Pregnancy – Clinical infectious diseases.
Autor(es)